Как расшифровать диагноз при раке легких
Стадии рака используются врачами для классификации того, насколько опухоль распространилась. Если говорить о раке легких, то существует два основных типа - мелкоклеточный и немелкоклеточный. Каждый из них имеет отдельную систему стадий.
Такая градация помогает врачам определить вероятные направления развития рака легких, и разработать оптимальный план лечения.
Какие стадии бывают при раке легких?
Два главных вида рака легких имеют различные системы стадий.
Designed by free-images /Freepik
Три основных подтипа:
Аденокарцинома. У 40% людей такая опухоль развивается во внешних частях легких и имеет тенденцию расти медленнее, чем два других подтипа. Это означает, что шансов найти и вылечить опухоль до того, как она распространится больше.
Плоскоклеточная карцинома. Составляет около 25-30% случаев. злокачественное образование растет из клеток, которые находятся во внутренних дыхательных путях. Обычно появляется в центре легкого.
Крупноклеточная карцинома. Относится к 10-15% диагнозов рака легких. Она может развиться в любой части легкого и растёт быстрее, чем другие подтипы.
Врачи обычно используют следующие критерии для классификации НКРЛ:
размер и расположение опухоли;
количество близлежащих лимфатических узлов, на которые распространился рак;
есть ли метастазы в отдаленных органах.
В соответствии с критериями выделяют стадии НКРЛ:
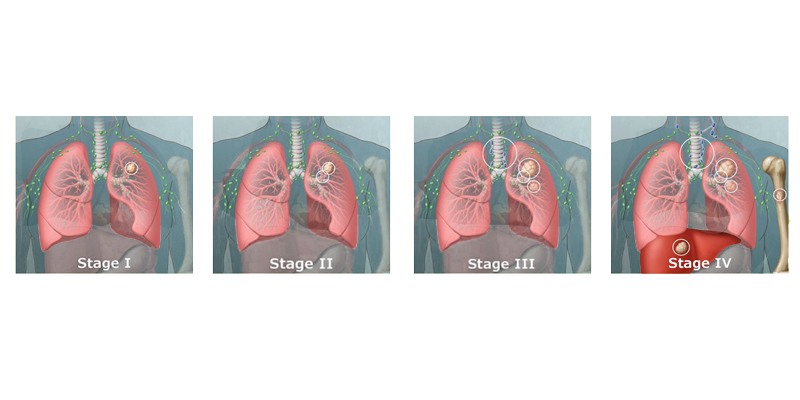
Стадия 1. Опухоль находится в одном легком и не распространилась ни на какие лимфатические узлы или отдаленные органы.
Стадия 2. Опухоль увеличилась более чем на 3 см и, возможно, раковые клетки попали в лимфатические узлы внутри легкого. Другие органы не задеты.
Стадия 3. Размер опухоли стал больше на 7 см. Метастазы пошли лимфатические узлы в центре грудной клетки, но не на какие-либо отдаленные органы.
Стадия 3а. Раковые клетки не затронули противоположную сторону груди.
Стадия 3b. Метастазы попали в лимфатические узлы в противоположном легком или вблизи ключичной кости.
Стадия 4. Метастазы обнаружены в другом легком, жидкость вокруг легкого или сердце, или в удаленных лимфоузлах или органах.
Designed by commons.wikimedia.org
В данном случае применяют иную систему градации:
Ограниченная стадия - злокачественное образование развивается только на одной стороне грудной клетки, в одной области легкого, лимфоузла.
Запущенная стадия - метастазы за пределами грудной клетки.
Для диагностики на любой стадии требуется рентген грудной клетки.
Если на рентгеновском снимке будут обнаружены признаки опухоли, для более детального рассмотрения необходима компьютерная томография (КТ). Она поможет определить размер, форму и положение опухоли в легком.
Следующий шаг - выяснить, является ли аномалия, выявленная на КТ, раковой опухолью. Если да, то врач также должен определить тип рака легких.
Для этих целей прибегают к биопсии ткани легких с помощью иглы или хирургического вмешательства. В качестве альтернативы врач может исследовать образцы клеток от мокроты или жидкости, окружающей легкие.
Рак легких - выживаемость
Перспективы пациента с раком легких зависят от типа и стадии. Другие факторы, такие как возраст и общее состояние здоровья, также оказывают влияние.
Коэффициент выживаемости определяет вероятность того, что человек проживет 5 лет после постановки диагноза.
Если рак распространяется на близлежащие структуры или лимфоузлы, то 5-летняя выживаемость снижается до 33%. После распространения рака в отдаленные места, такие как мозг, кости или печень, вероятность выжить снижается до 6%.
МКРЛ имеет тенденцию к быстрому росту и распространению, что затрудняет лечение и в целом приводит к плохим перспективам.

Рак лёгкого — это опухоль, которая развивается из ткани, выстилающей изнутри поверхность бронхов, бронхиол и слизистых бронхиальных желез, — эпителия. В большинстве случаев рак лёгкого развивается у мужчин после 60 лет. Это заболевание — самое распространённое из всех онкологических: ежегодно насчитывается больше 1 миллиона новых случаев рака лёгкого, и число это растёт.
- Симптомы рака лёгкого
- Симптомы опухоли Панкоста
- Симптомы периферического рака лёгкого
- Виды рака лёгкого
- Центральный и периферический рак
- Мелкоклеточный рак лёгкого
- Стадии рака легкого
- Как распознать рак лёгкого на ранней стадии?
- Что повышает риск развития рака лёгкого?
- Возможно ли снизить риск?
- Метастазы в лёгкие
- Лечение рака легких на разных стадиях
Симптомы рака лёгкого
Если каждый год делать флюорографию грудной клетки, в большинстве случаев диагноз удастся поставить на более ранних стадиях, когда прогноз выглядит наиболее оптимистичным.
Это особенно важно ещё и потому, что симптомов, благодаря которым можно на раннем этапе заподозрить онкологию, практически нет. То, как проявляется рак лёгкого, зависит от разных факторов: стадии развития опухоли, её расположения в лёгком, нарушений, которые она вызывает и т. д. Рак лёгкого может маскироваться под различные заболевания. Например, иногда он выглядит, как длительно текущая и плохо поддающаяся лечению пневмония. Растущая опухоль может стать причиной кашля, выделения слизистой или слизисто-гнойной мокроты. Иногда в мокроте есть примесь крови — это случается при воспалении слизистой оболочки поражённого бронха. У таких пациентов бывает боль в груди, одышка, охриплость.
Из-за того, что опухоль выделяет вредные вещества, возникают и другие симптомы рака лёгкого, которые могут приниматься за проявления совершенно иных заболеваний. Это утомляемость, снижение трудоспособности, слабость, повышение температуры (обычно небольшое), а также потеря веса.
Симптомы опухоли Панкоста
Рак верхушки лёгкого (опухоль Панкоста) из-за близкого расположения других органов и нервных стволов зачастую вызывает более ярко выраженные симптомы: слабость мышц кисти, боль в плечевом поясе, по передней поверхности груди и между лопатками, также в области кисти или предплечья возникают неприятные ощущения или нарушается чувствительность, атрофируются мышцы. К сожалению, такие симптомы часто дезориентируют врача, и человек тратит время на лечение несуществующего шейно-грудного остеохондроза.
Можно ли этого избежать? Да. Достаточно обратить внимание на синдром Горнера. Из-за поражения шейных симпатических узлов верхнее веко одного глаза опускается (птоз), сужается один зрачок (миоз) и значительно уменьшается потоотделение только с одной стороны лица (ангидроз). Также голос человека может стать хриплым из-за повреждения возвратного гортанного нерва.
Симптомы периферического рака лёгкого
О том, что в организме появилась или начала появляться опухоль, в редких случаях может сообщать паранеопластический синдром. Это комплекс различных проявлений, которые возникают не из-за непосредственного воздействия опухоли на ткани, а с помощью производства раковыми клетками различных веществ. При раке лёгкого чаще, чем при любом другом онкологическом заболевании, паранеопластический синдром затрагивает нервную систему. Это, в частности, проявляется трудностями при ходьбе, нарушением координации, проблемами с удержанием равновесия, такому человеку становится трудно глотать, его речь невнятна. Помимо этого может наблюдаться ухудшение памяти, сна, зрения и т. д.
Паранеопластический синдром иногда включает в себя повышение уровня кальция. В некоторых случаях опухоль может даже производить гормоны, которые в здоровом организме синтезируют поджелудочная и паращитовидная железы, гипофиз и гипоталамусом. Именно поэтому врач должен обратить особое внимание на настораживающие признаки, чтобы провести углубленное обследование и, возможно, выявить рак лёгкого на ранней стадии.

Обычно первый симптом заболевания – упорный сухой кашель. Если он беспокоит в течение нескольких недель, и не связан с аллергическими или инфекционными заболеваниями, нужно посетить врача и пройти обследование. Еще один ранний признак – повышение температуры тела. Обычно оно незначительное, до 37,5 градусов, но сохраняется в течение длительного времени. Беспокоят такие неспецифические симптомы, как повышенная утомляемость, слабость, частые недомогания. Зачастую эти проявления списывают на бронхиты и пневмонии.
Возникают свистящие звуки во время дыхания, голос становится охриплым. Со временем кашель становится все более мучительным, во время него отходит мокрота, в которой можно заметить примесь крови. Это уже однозначно повод обследоваться на рак легких.
В легочной ткани нет болевых рецепторов. Поэтому на ранних стадиях болей практически не будет. Они возникают периодически и быстро проходят. Уже позже, когда опухоль успевает сильно вырасти, распространиться в плевру и межреберные нервы, беспокоят длительные мучительные боли в грудной клетке. Они могут распространяться в плечо, наружную часть руки.
Появление одышки говорит о том, что опухоль поражает большое количество легочной ткани, из-за чего сокращается дыхательная поверхность. Этот симптом может быть связан с экссудативным плевритом .
Виды рака лёгкого
В зависимости от типа клеток различают:
- мелкоклеточный рак (овсяноклеточный, комбинированный овсяноклеточный, промежуточно-клеточный);
- плоскоклеточный, или эпидермальный рак лёгкого (низкодифференцированный, ороговевающий, неороговевающий);
- аденокарциному лёгкого (ацинарная, папиллярная, бронхиоло-альвеолярный рак, солидный рак с образованием муцина);
- крупноклеточный рак (гигантоклеточный, светлоклеточный);
- железисто-плоскоклеточный рак;
- рак бронхиальных желёз (аденокистозный, мукоэпидермоидный и др.).
Встречаются и другие, более редкие разновидности рака лёгкого — всего их не менее двадцати. Одна опухоль может содержать разные типы клеток. Если в лёгких — метастазы , то клетки, из которых они состоят, будут выглядеть, как клетки материнской опухоли.
В 40% случаев злокачественные опухоли легких представлены аденокарциномами, которые образуются из клеток, вырабатывающих слизь. Преимущественно аденокарциномы легких встречаются у курильщиков, или у людей, которые когда-то курили. Однако, у некурящих это тоже самый распространенный тип рака легкого. Кроме того, это один из распространенных видов злокачественных опухолей у молодых людей.>
Аденокарцинома – относительно медленно растущая злокачественная опухоль. Шансы обнаружить ее на ранних стадиях довольно высоки. Впрочем, это индивидуально, у некоторых пациентов такой рак ведет себя более агрессивно.
Чтобы подобрать оптимальную схему лечения для пациента с нетипичным течением заболевания мы используем международные базы данных, включающие случаи из практики ведущих онкологических клиник, результаты медицинских исследований, научные статьи. Если возникают сомнения относительно оценки проведенного гистологического анализа, мы обращаемся к нашим зарубежным коллегам: сканируем изображения гистологических срезов и отправляем в партнерскую клинику. В течение 2-5 дней мы получаем второе экспертное мнение с гистологическим заключением и вариантом схемы лечения.
Благодаря достижениям науки можно ещё до начала лечения определить чувствительность опухоли к химиопрепаратам. Молекулярный анализ позволяет разработать более эффективный план борьбы с раком лёгкого. В Европейской клинике мы используем именно такой подход: он даёт максимально хороший шанс на успех лечения.

Центральный и периферический рак
Но при выборе лечения очень важно учитывать не только тип клеток: расположение опухоли также имеет большое значение. Существуют центральный и периферический рак лёгкого. При центральном раке поражаются крупные бронхи (главные, долевые и сегментарные), при периферическом — более мелкие бронхи.
В свою очередь, выделяют четыре типа периферической карциномы легкого:
- Субплевральный узел – к этому варианту в том числе относят опухоль Панкоста.
- Внутридолевой узел.
- Диффузная и милиарная формы.
- Полостная форма.
Кроме того, отдельно выделяют медиастинальный рак – эти злокачественные опухоли в легких обычно имеют небольшие размеры, но быстро метастазируют в лимфатические узлы средостения.
Куда растёт опухоль — тоже немаловажный фактор при определении тактики лечения. Если она растёт в просвет бронха (экзофитный рак), то может частично или полностью закупорить просвет. Тогда крайне вероятно развитие вторичной пневмонии. Если опухоль растёт в толщу лёгочной ткани (эндофитный рак), это довольно долго не влияет на проходимость бронха. Также встречается разветвлённый рак — опухоль располагается вокруг бронха и равномерно сужает просвет. Чтобы окончательно составить представление о характере роста опухоли, нужно удалить ткани хирургическим путём и изучить их.
Периферический рак бывает трёх основных типов:
- круглая или узловатая опухоль;
- пневмониеподобный рак — не имеет чётких границ и по симптоматике напоминает пневмонию;
- рак верхушки лёгкого (опухоль Панкоста).
Также существуют атипичные формы, которые имеют различные особенности метастазирования. Чтобы оценить распространённость рака лёгкого, во всём мире применяется классификация по системе TNM. Благодаря ей можно систематизировать различные клинические ситуации, определить тактику лечения, а также сделать прогноз развития заболевания — и всё это, опираясь на анатомические характеристики опухоли.
Мелкоклеточный рак лёгкого
Мелкоклеточный рак лёгкого — наиболее злокачественный из всех. Такая опухоль не только быстро растёт, но и активно метастазирует. Есть и ряд других неприятных особенностей этого вида рака.
Эти ситуации нередко бывают крайне опасны для жизни человека, и без срочной хирургической помощи зачастую невозможно обойтись.
Стадии рака легкого
Стадию злокачественных опухолей легкого определяют в соответствии с общепринятой классификацией TNM:
- Буква T обозначает размеры первичной опухоли. Рядом с ней могут стоять обозначения is, 1, 2, 3 и 4. Tis – это очень небольшая опухоль, которая находится в самых верхних слоях слизистой оболочки дыхательных путей. T4 – рак, который прорастает в соседние органы.
- N – распространение рака в близлежащие лимфатические узлы. N0 означает, что очаги в лимфатических узлах отсутствуют. Цифры 1,2 и 3 характеризуют разную степень вовлеченности лимфоузлов.
- M – наличие отдаленных метастазов. К этой букве может быть приписана одна из двух цифр: 0 – отдаленных метастазов нет, 1 – обнаружены отдаленные метастазы.
Классификация по стадиям несколько различается при немелкоклеточном и мелкоклеточном раке легкого. При НМРЛ, в зависимости от характеристик T, N и M, выделяют пять стадий, их обозначают римскими цифрами:
При мелкоклеточном раке легкого также применяется система TMN, но в клинической практике более важное значение имеет деление на две стадии:
- Местно-распространенная: опухоль обнаруживается только на одной стороне, затрагивает только одну часть легкого и близлежащие лимфатические узлы.
- Распространенная: рак распространяется на другие органы, имеются отдаленные метастазы.

Как распознать рак лёгкого на ранней стадии?
Когда центральный рак лёгкого находится на ранней стадии, распознать его очень трудно. Осмотр терапевта, рентгенологические исследования — малоэффективны. Если сделать такому человеку бронхоскопию с биопсией, то правильный диагноз может быть поставлен. Иногда распознать болезнь на ранних стадиях помогает компьютерная томография.
Если рак периферический, то сделать биопсию невозможно, так как добраться до подозрительного места с помощью бронхоскопии просто не получится. Поэтому проводится трансторакальная игловая биопсия, то есть забор кусочка ткани через прокол в грудной стенке. Если очаги есть в области средостения (части грудной полости, находящейся между грудиной, позвоночником, диафрагмой, плеврой и поверхностями лёгких), проводится медиастиноскопия (осмотр с целью биопсии через разрез на шее). Иногда нельзя обойтись без диагностических торакоскопии и торакотомии (вскрытия грудной полости). Чтобы уточнить, насколько опухоль распространена, применяются самые разные диагностические методы: УЗИ, бронхоскопия, мультиспиральная компьютерная, магнитно-резонансная и позитронно-эмиссионная томография, а также радионуклидные исследования . Без этого невозможно выбрать лучший подход к лечению конкретного пациента.
Что повышает риск развития рака лёгкого?
На данный момент связь рака лёгкого и курения не подвергается никакому сомнению. Особенно это актуально для центрального плоскоклеточного и крупноклеточного рака: в 70–95 процентах случаев такие пациенты курили или курят. Международное агентство по изучению рака (International Agency for Research on Cancer) пришло к выводу, что курильщики в 10 раз чаще заболевают раком лёгкого. В табачном дыме содержится масса канцерогенных веществ. Это, в частности, полоний-210, полиароматические углеводороды (нафтиламин, 2-толуидин, бензпирен, 4-аминобифенил), никель, ряд N-нитрозосоединений и др. Чем дольше человек курит, тем выше его риски. Кроме курения, на вероятность развития рака лёгкого негативно влияют и некоторые профессиональные факторы: например, длительный контакт с асбестом и другими опасными веществами. Вероятность возникновения рака лёгкого также зависит от загрязнения воздуха канцерогенными веществами .
Возможно ли снизить риск?
Метастазы в лёгкие
Примерно у каждого пятого пациента с метастазами в лёгких возникают кашель, кровохарканье, одышка, боль в грудной клетке, повышение температуры до невысоких значений, а также потеря веса. Зачастую возникновение этих симптомов говорит о том, что процесс зашёл довольно далеко. В большинстве случаев метастазы удаётся обнаружить при рентгенологическом исследовании, которое проводится два раза в год после лечения первичной опухоли. Если найдены метастазы, необходимо провести ряд важных исследований, чтобы выбрать наиболее подходящий метод лечения. Речь идёт о компьютерной, магнитно-резонансной и позитронно-эмиссионной томографии органов грудной клетки, а также бронхоскопии.
Лечение рака легких на разных стадиях
На ранних стадиях основным видом лечения рака легкого является хирургия. Если опухоль небольшая, можно удалить небольшую часть легкого, в которой она находится – выполнить клиновидную резекцию или сегментэктомию. В большинстве же случаев выполняют лобэктомию (удаление доли легкого) или пневмэктомию (удаление всего легкого) – это помогает снизить риск того, что в легком останутся раковые клетки, из-за которых потом может произойти рецидив.
Хирургическое вмешательство может быть дополнено курсом химиотерапии, лучевой терапией. Если есть подозрение, что рак мог распространиться в близлежащие лимфатические узлы, их также удаляют.
Начиная с III стадии хирургическое удаление опухоли становится возможным не всегда. Тем не менее, у некоторых пациентов может быть выполнена циторедуктивная операция, во время которой хирург старается удалить как можно большее количество опухолевой ткани.
При неоперабельном раке легкого на поздних стадиях основными методами лечения становятся химиотерапия, лучевая терапия, иммунотерапия.
Узнайте подробнее о лечении и химиотерапии рака легкого в Европейской клинике.
Симптомы и признаки
Ранними симптомами рака легких на 1-2 начальных стадиях могут быть небольшой кашель или одышка. Может также наблюдаться снижение аппетита и небольшая общая усталость. Но обычно на таких ранних стадиях болезнь себя не проявляет никак.
Большинство случаев рака легких не вызывают симптомов, пока болезнь не прогрессирует, отчасти потому, что в легких мало нервных окончаний.

Признаки рака легких начинают проявляться на стадии 3, они могут варьироваться от человека к человеку, но обычно включают в себя:
- вновь появившийся постоянный или ухудшающийся кашель;
- изменение существующего хронического кашля;
- кашель с кровью;
- боль в груди, спине или плечах, которая усиливается во время кашля, смеха или глубокого дыхания;
- одышка, которая возникает внезапно во время повседневной деятельности;
- необъяснимая потеря веса;
- постоянное чувство усталости или слабости;
- инфекции легких, такие как бронхит или пневмония, которые не проходят;
- хрипы в легких.
Менее распространенные симптомы рака легких могут включать:
- отек лица или шеи;
- трудность глотания или боль при глотании.
Хотя большинство этих симптомов чаще всего вызвано чем-то иным, чем рак легких, важно обратиться к врачу. Раннее обнаружение рака легких может означать, что доступно больше вариантов лечения.

Симптомы рака легких 4 стадии в добавление к первым признакам часто характеризуются распространением рака на отдаленные участки тела:
- боль в костях;
- отек лица, рук или шеи;
- головные боли, головокружение или слабость или онемение конечностей;
- желтуха;
- комки в области шеи или ключицы.
Стадии
Существуют два варианта определения стадии онкологического заболевания — анатомический и клинический. Их часто путают.
Анатомическая международная классификация TNM оценивает онкозаболевание по трем показателям.
- Т — размер и распространенность первичной опухоли.
- N — наличие близких метастазов в регионарные лимфоузлы.
- М — отдаленные метастазы.
Клиническая же классификация по стадиям определяет подходы к лечению и прогноз. Клинические стадии могут не зависеть ни от размера опухоли, ни от наличия симптомов. Клиническая стадия заболевания определяется определенным набором анатомических характеристик TNM.

Первичная опухоль (Т)
T0 — Нет признаков первичной опухоли.
Tis — Карцинома на месте или Плоскоклеточный рак на месте (SCIS) — небольшая группа атипичных клеток без инвазии через базальную мембрану.
T1 — Опухоль ≤ 3 см в наибольшем измерении, окруженная легкими или висцеральной плеврой, без бронхоскопических признаков инвазии, более проксимальных, чем долевой бронх (т.е. не в главном бронхе).
T1mi — Минимально инвазивная аденокарцинома: аденокарцинома (≤ 3 см в наибольшем измерении) с преимущественно лепидным рисунком и инвазией ≤ 5 мм в наибольшем измерении.
Т1а — Опухоль ≤ 1 см в наибольшем измерении. Поверхностная распространяющаяся опухоль любого размера, инвазивный компонент которой ограничен бронхиальной стенкой.
T1b — Опухоль > 1 см, но ≤ 2 см в наибольшем измерении.
T1c — Опухоль > 2 см, но ≤ 3 см в наибольшем измерении.
T2 — Опухоль > 3 см, но ≤ 5 см или имеющая любую из следующих особенностей:
- вовлечен главный бронх независимо от расстояния до киля, но без вовлечения киля;
- инвазия опухоли в висцеральную плевру (PL1 или PL2);
- сопутствующие ателектаз или обструктивная пневмония, поражающие часть или все легкое.
T2a — Опухоль > 3 см, но ≤ 4 см в наибольшем измерении.
T2b — Опухоль > 4 см, но ≤ 5 см в наибольшем измерении.
T3 – Опухоль > 5 см, но ≤ 7 см в наибольшем измерении или непосредственно поражающая любое из следующего: париетальная плевральная (PL3), грудная стенка (включая опухоли верхней борозды), диафрагмальный нерв, париетальный перикард; или отдельные опухолевые узлы в той же доле, что и первичная.
T4 — Опухоль > 7 см или опухоль любого размера, которая поражает один или несколько из следующих органов: диафрагма, средостение, сердце, магистральные сосуды, трахея, рецидивирующий нерв гортани, пищевод, тело позвонка или киль; или отдельные опухолевые узлы в ипсилатеральной доле, отличной от первичной.

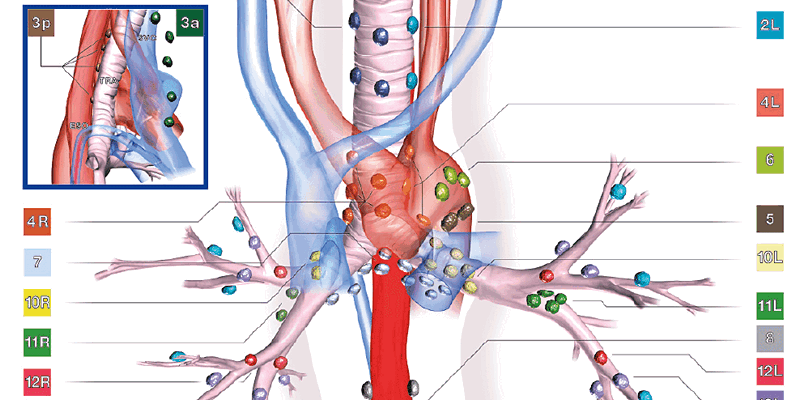
Регионарные лимфатические узлы (Н)
N0 — отсутствие метастазов в региональных узлах.
N1 — метастазирование в околобронхиальные и/или внутригрудные лимфатические узлы.
N2 — метастазирование в ипсилатеральный и/или субкаринальный лимфатический узлы.
N3 — метастазирование в средостении или надключичном лимфатическом узле.
Отдаленные метастазы (М)
M0 — Нет отдаленных метастазов.
M1 — Отдаленные метастазы.
M1a — Отдельный узелок опухоли в опухоли контрлатеральной доли; опухоль с плевральными или перикардиальными метастазами.
M1b — Одиночный внегрудной метастаз в одном органе и поражение одного нерегионального узла.
M1c — Множественные внегрудные метастазы в одном или нескольких органах.
Стадия I соответствует опухолям с такими анатомическими показателями:
- стадия Iа — T1aN0M0;
- стадия Iб —T1bN0M0, T2aN0M0.
Стадия II обозначает опухоли с такими критериями:
- стадия IIа — T2bN0M0;
- стадия IIб — T1aN1M0, T1bN1M0, T1bN1M0, T2aN1M0, T2bN1M0, T3N1M0.
Стадия IIIA — это опухоли T1aN2M0, T1bN2M0, T2aN2M0, T3N1M0, T3N2M0, T4N1M0.
Стадия IIIB — T1aN3M0, T1bN3M0, T2aN3M0, T2bN3M0, T3N3M0, T4N2M0, T4N3M0.
Стадия IV — любая Т, любая N, M1a; любая Т, любая N, M1(a/b/c).
Метастазы и стадии заболевания
Клиническая третья стадия рака — это не обязательно большая опухоль, но это всегда метастазы в регионарные лимфоузлы.
А четвертая клиническая стадия обозначает, по сути, выявление отдаленных метастазов при любом уровне развития первичной опухоли.

Особенности лечения на разных стадиях
Хирургическое лечение является предпочтительным методом лечения немелкоклеточного рака легкого 1а-1б стадии (NSCLC). Тщательная оценка остаточного легочного резерва должна проводиться как часть хирургического планирования. Лобэктомия часто считается оптимальной процедурой, но пациенты с ограниченным легочным резервом могут рассматриваться для более ограниченного вмешательства с сегментарной или клиновидной резекцией. Долгое время считалось, что риск локального рецидива выше при ограниченной резекции, но в рандомизированном исследовании, проведенном европейской группой по изучению рака легких, не было отмечено неблагоприятного воздействия на общую выживаемость.
В Бельгии на ранних стадиях широко используется торакоскопическая видеохирургия (VATS) — она сокращает время послеоперационного восстановления и снижает послеоперационную заболеваемость.
Пациенты с недостаточным легочным резервом для проведения резекции могут лечиться только лучевой терапией с лечебными намерениями. Ретроспективные данные свидетельствуют о 5-летней выживаемости в пределах 10-25% только при лучевой терапии в этой обстановке. Отобранные пациенты могут быть кандидатами либо на стереотаксическую радиотерапию тела, либо на радиочастотную абляцию для изолированных поражений.
Адъювантная химиотерапия с тандемом карбоплатин-паклитаксел обеспечивает улучшение общей выживаемости через 4 года (71% против 59%), но более длительное наблюдение через 74 месяца не показало изменений в общей выживаемости, за исключением пациентов с размером опухоли более 4 см.

Хирургическая резекция является методом выбора для этой стадии, за исключением тех пациентов, которые не являются кандидатами на хирургическое вмешательство из-за сопутствующих состояний или плохого легочного резерва.
У пациентов, получающих только лучевую терапию, долгосрочная выживаемость составляет 10-25%. В таких случаях, однако, доза лучевой терапии должна составлять приблизительно 60 Гр, с тщательным планированием, чтобы определить объем опухоли и избежать критических структур.
Пациенты с резецированной болезнью II стадии являются кандидатами на адъювантную химиотерапию на основе платины, им должны быть предложены четыре цикла адъювантной химиотерапии на основе платины.
Большое рандомизированное исследование, проведенное Европейской организацией по исследованию и лечению рака (EORTC), сравнивало хирургическое вмешательство и лучевую терапию после неоадъювантной химиотерапии и не выявило существенных различий между двумя подходами в стадии болезни 3A N2. Однако неоадъювантную химиотерапию с последующим хирургическим вмешательством можно рассматривать для более молодых пациентов с болезнью 3A стадии, которые имеют хорошие показатели работоспособности.
Пациентов со стадией 3 (T3-4, N1) заболевания верхней борозды обычно лечат неоадъювантной химиотерапией с последующей хирургической резекцией. Двухлетняя выживаемость в этой группе составляет 50-70%.
В Бельгии пациентам с болезнью 3A (T3, N1) стадии все чаще назначается таргетная и иммунотерапия в качестве лечения первой линии. Химиотерапевтические схемы и схемы с использованием лучевой терапии отходят н второй план ввиду меньшей эффективности.
Пациенты с болезнью стадии 3B, как правило, не могут быть кандидатами на хирургическую резекцию, и их лучше всего лечить таргетной или иммунотерапией (иногда в сочетании с химиолучевой терапией).
В открытом исследовании фазы III у пациентов с НМРЛ 3B стадии, цетуксимаб в сочетании с химиотерапией (таксан /карбоплатин) достиг статистически значимого улучшения в общей частоте ответов.
Мета-анализ 10 рандомизированных исследований комбинированной химиолучевой терапии выявил снижение риска смерти на 10% при комбинированной модальной терапии по сравнению с одним только облучением. Похоже, что у соответствующих кандидатов (с хорошим состоянием работ) химиотерапия, проводимая одновременно с облучением, приводит к более высокой выживаемости по сравнению с химиотерапией с последующей лучевой терапией.
Пациентам с НМРЛ 3B стадии и плохим статусом не показана химиотерапия или комбинированный подход. Этим пациентам может быть полезна только лучевая терапия для облегчения симптомов одышки, кашля и кровохарканья.
Пациенты с инвазивной обструкцией дыхательных путей могут быть кандидатами на паллиативное эндобронхиальное выскабливание или стентирование для облегчения обструктивного ателектаза и одышки.
Пациенты с прогрессирующим НМРЛ должны быть обследованы на наличие отдаленных метастазов. Пациенты с одиночными поражениями головного мозга могут извлечь выгоду из хирургической резекции или стереотаксической радиохирургии, если их основное заболевание хорошо контролируется.
В небольшом исследовании пациенты с изолированными метастазами в надпочечниках, получавшие хирургическую резекцию надпочечников, имеют ощутимо лучшую 5-летнюю выживаемость по сравнению с неоперативным лечением — 34% против 0%.
Пациенты с несквамозной гистологией, отсутствием метастазов в череп и отсутствием кровохарканья могут быть кандидатами на лечение бевацизумабом, который изучался в сочетании с карбоплатином-паклитакселом и цисплатином-гемцитабином.
Низкомолекулярные ингибиторы тирозинкиназы EGFR, такие как гефитиниб и эрлотиниб, могут быть полезны для некурящих с аденокарциномами, особенно бронхоальвеолярной карциномой. У таких пациентов может быть полезно оценить мутации EGFR и использовать эти препараты первой линии.
Аналогичным образом, пациенты с экспрессией EGFR и отсутствием мутаций KRAS могут рассматриваться для добавления цетуксимаба к химиотерапии первой линии.

Терапия первой линии
- Платин-дублетная терапия (бевацизумаб может быть добавлен к карбоплатину плюс паклитаксел, если нет противопоказаний).
- Афатиниб, эрлотиниб или гефитиниб для пациентов с мутациями EGFR.
- Кризотиниб для пациентов с перестройкой генов ALK или ROS1.
- Другие рекомендуемые схемы первого ряда или платина плюс этопозид для пациентов с крупноклеточной нейроэндокринной карциномой.
- Продолжение приема пеметрекседа у пациентов со стабильным заболеванием или реакцией на схемы, содержащие пеметрексед первой линии.
- Альтернативная химиотерапия.
- Перерыв химиотерапии.
Терапия второй линии
- Доцетаксел, эрлотиниб, гефитиниб или пеметрексед для пациентов с несквамозно-клеточным раком.
- Доцетаксел, эрлотиниб или гефитиниб для пациентов с плоскоклеточным раком.
- Химиотерапия или церитиниб для пациентов с перегруппировкой АЛК, у которых наблюдается прогрессия после кризотиниба.
Терапия третьей линии
- Лечение эрлотинибом для пациентов, которые не получали эрлотиниб или гефитиниб.
Пациенты с крупноклеточной нейроэндокринной карциномой должны получать платину плюс этопозид или такое же лечение, как и другие пациенты с несквамозной карциномой.

Прогноз по стадиям
В целом (с учетом всех типов и стадий рака легких) 18% людей с раком легких выживают в течение не менее 5 лет.
Это очень низкие показатели по сравнению с 65% 5-летней выживаемости для рака толстой кишки, 91% для рака молочной железы и более 99% для рака простаты.
- Люди, у которых ранняя стадия (стадия 1-1б) НМРЛ и которые подвергаются хирургическому вмешательству, имеют шанс от 60% до 70% выжить 5 лет.
- У людей с обширным неоперабельным раком легких средняя продолжительность жизни составляет 9 месяцев или меньше.
- Пациенты с ограниченным мелкоклеточным раком, которые получают химиотерапию, имеют 2-летнюю выживаемость от 20% до 30% и 5-летнюю выживаемость от 10% до 15%.
- Менее 5% людей с обширной стадией мелкоклеточного рака остаются живыми через 2 года при средней выживаемости от восьми до 13 месяцев.
При неоперабельном НМРЛ 1-2 стадии без метастазирования 5-летняя выживаемость составляет от 10% до 25%.
При НМРЛ на поздней стадии 3B и 4, в неоперабельных случаях паллиативная лучевая терапия и биологическая терапия могут обеспечить значительное улучшение симптомов и продление жизни.
Статья подготовлена по материалам:
Читайте также:

