Как на мрт выглядит злокачественная опухоль почки описание
Повод для исследования почек как всегда жалобы пациента на боли в пояснице и гематурия (кровь в моче). Примерно в половине случаев гематурия служит признаком опухоли, не обязательно почки, но и любого участка мочевыводящей системы. Помимо опухоли в почке гематурия из нее может быть связана с васкулитом, гломерулонефритом, тромбозом почечных вен и мочекаменной болезнью. Многие из причин болей и гематурии, не связанных с опухолью, легко исключаются с помощью МРТ почек.
Обычно исследование почек начинают с УЗИ. Это идеальный метод для выявления кист. Таких около 80% и они не нуждаются в дальнейшем исследовании. Атипичные кисты – с перегородками, кальцинатами, толстыми стенками или солидным компонентом требуют томографических методов, так как чувствительность и специфичность УЗИ по отношению к опухолям недостаточная. В 10% случаев встречается кистозная форма рака почки. Кроме того, поликистоз также в ряде случаев перерождается в опухоль.
КТ обладает чувстствительностью по отношению к опухолям свыше 90%. Однако МРТ забрюшинного пространства имеет очевидные преимущества: безвредность, многоплоскостное исследование без реформации, отличная контрастность даже без введения контрастного вещества. Многие центры МРТ СПб не имеют достаточного опыта МРТ забрюшинного пространства. Кроме того, МРТ в СПб заброшенного пространства обычно нами выполняется одновременно с МРТ брюшной полости, что позволяет находить метастазы в перечень и лимфатические узлы.
МРТ характеристика опухоли почек строится по принципу – кистозное-доброкачественное-злокачественное. МРТ почек легко определяет геморрагические кисты (кисты с кровяным содержимым) по типично высокому сигналу на Т1-зависимых МРТ изображениях. Контрастирование при МРТ легко позволяет отличать кисту от опухоли.
Папиллярные доброкачественные раки дают смешанный сигнал на Т1-зависимых МР -томограммах в связи с примесью липидов, кистозным компонентом с примесью белка и крови. После контрастирования они становятся более однородными. На Т2-зависимых МРТ эти раки светлые и также неоднородные.
К доброкачественным опухолям почек относится ангиолипома. Гистологически это периваскулярные эпителиальные опухоли (PECOM). Ангиомиелолипомы в 80% спорадические случаи, в 4 раза чаще у мужчин, чем у женщин. В оставшихся 20% они служат проявлением болезни туберозному склерозу, нейрофиброматозу 1 типа или болезни Гиппель-Линдау, относящимся к факоматозам. Ангиолипомы имеют жировой компонент, который имеет подчеркнутый контур на внефазном типе МРТ. При подавлении жира сигнал от него становится темным.

МРТ почки. Т1-зависимая томограмма, увеличение. Ангиолипома.

МРТ почки. Т1-зависимая томограмма с контрастированием и подавлением жира. Ангиолипома.
Еще одна доброкачественная опухоль – онкоцитома, происходит из клеток собирательной системы. Образование солидное, однородное и слабо и неоднородно контрастирующееся, часто в форме “колеса со спицами”. Опухоль часто имеет псевдокапсулу в виде кольца, отделяющего опухоль от окружающей почечной ткани. В центре опухоли при МРТ нередко определяется рубец.

МРТ почки. Т1-взвешенная корональная МРТ с контрастированием. Онкоцитома.
Злокачественные опухоли почек- карциномы составляют примерно 2-3% от всех онкологических заболеваний и занимает примерно 8 место по частоте среди опухолей . Главная проблема состоит в том, что они поздно клинически проявляются и до 50% оказываются случайной находкой при диагностическом исследовании. В целом, 85% опухолей почек являются злокачественными. Карциномы почек относятся к различным подтипам аденокарцином: светлоклеточный рак – 70-80%, папиллярный рак 13-20%, остальные подтипы наблюдаются очень редко, в том числе крайне агрессивный саркоматоидный почечноклеточный рак. Типично проявляются в возрасте 50-70 лет , отношение М:Ж как 2:1. Стадирование рака осуществляется по системе TNM или по классификации Робсона.

МРТ почек. Корональные Т1-взвешенные МРТ до и после контрастирования. Переходно-клеточная карцинома.

МРТ почек. Т1-взвешенная корональная МРТ. Почечно-клеточный рак в верхнем полюсе левой почки с тромбозом нижней полой вены.
При МРТ опухоли гетерогенные на Т1- и Т2-зависимых МРТ, содержат солидный, некротический и геморрагический компоненты. Светлоклеточные раки яркие на Т2-зависимых МРТ, папиллярные – темные. Однако, надо иметь ввиду, что не все злокачественные опухоли хорошо контрастируются. Контрастирование, если имеется, быстрое в артериальную фазу. Темпы накопления контрастного вещества при МРТ не имеют столь важного диагностического значения как при КТ. Около 5% карцином содержат кистозный компонент. В очень редких случаях карциномы содержат незначительные включения жира и могут быть спутаны с ангиолипомами. На МРТ типа ДВИ опухоли почек светлые, хотя не такие яркие как абсцесс. При МРТ почек и забрюшинного пространства можно также наблюдать тромбоз почечной вены и нижней полой вены. Опухолевый тромбоз обычно контрастируется, причем, его надо отличать от кровяного тромбоза при котором контрастирования сгустка крови не наблюдается. Распространенность тромба вдоль нижней полой вены наблюдается в 4-10% случаев (стадия Т3), ее очень важно знать для хирурга при планировании объема операции. Точность МРТ в плане оценки прорастания нижней полой вены приближается к 100%.

МРТ почек. Корональная Т1-взвешенная МРТ с контрастированием. Опухоль левой почки с прорастанием почечной вены.
Рак почки – это злокачественная опухоль, развивающаяся из почек. Почки – это парные органы, размерами примерно с кулак, располагающиеся на задней брюшной стенке справа и слева от позвоночника. Над каждой из почек находятся надпочечники.
Почечноклеточный рак
Почечноклеточный рак (ПКР) является самым распространенным типом опухоли почки. Около 9 из 10 опухолей почки это ПКР.
Как правило, ПКР представлен одной опухолью почки, однако в некоторых случаях встречаются одновременно поражения обеих почек, или 2 или более опухоли в одном органе.
Существует несколько типов почечноклеточного рака, однако в основном отличить их друг от друга можно лишь под микроскопом. Несмотря на это, знание типа опухоли необходимо для помощи врачу выбрать тактику Вашего лечения.
Среди злокачественных опухолей почек, помимо почечноклеточного рака, существуют еще переходноклеточный рак, опухоль Вильмса и саркома почки.
Переходноклеточный рак
Из каждых 100 раков почки, около 5-10 будут представлять собой переходноклеточный (уротелиальный) рак. Эти опухоли представляют собой опухоли не собственно почки, а собирательной системы — чашек и лоханки. Этот тип рака, так же как и рак мочевого пузыря, очень часто связан с курением и воздействием токсических веществ (например, на производстве). Уротелиальный рак может проявлять себя, подобно почечноклеточному: болью в спине и, иногда, примесью крови в моче.
Переходноклеточный рак обычно лечится хирургически, операция предполагает удаление всей почки и мочеточника вместе с частью стенки мочевого пузыря, куда впадает мочеточник. Химиотерапия бывает необходима до или после операции, в зависимости от степени распространения опухоли.
Около 9 из 10 уротелиальных раков удается обнаружить на ранней стадии. Шансы на излечение снижаются в случае, если опухоль прорастает стенку мочеточника и врастает в почку, либо она выглядит агрессивнее при микроскопическом исследовании.
После лечения уротелиального рака необходимо наблюдаться у врача-онколога и выполнять следующие процедуры:
- цистоскопия — осмотр мочевого пузыря через специальный инструмент
- компьютерная томография
- магнитно-резонансная томографмя
Данная опухоль может появиться в мочевом пузыре и даже в других органах.
Данная опухоль почти всегда поражает детей, и крайне редко возникает у взрослых.
Саркома почки — это редкий тип опухоли, возникающий из стенок кровеносных сосудов или соеденительной ткани почки. Он составляет менее 1%от всех злокачественных опухолей почек
Какие факторы риска являются значимыми для рака почки?
Фактор риска – это что-то, что повышает шанс развития онкозаболевания. Различные опухоли могут иметь разные факторы риска. Некоторые факторы риска, такие как курение, можно предотвратить. Другие же, такие как возраст или наследственность, не могут быть предотвращены.
В случае рака почки, точная причина возникновения опухоли до сих пор не известна. Однако есть несколько путей снизить риск возникновения болезни:
- Курение сигарет ассоциировано с большим количеством случаев рака почки, и отказ от курения может снизить риск.
- Ожирение и высокое артериальное давление также являются факторами риска для рака почки. Контроль артериального давления и меры по снижению веса уменьшают шансы заболеть.
- И, наконец, необходима смена места работы в случае, если приходится контактировать с опасными веществами, такими как кадмий и органические растворители.
Симптомы и признаки рака почки
Опухоль почки на ранних стадиях, как правило, не вызывает никаких симптомов, однако чем больше стадия, тем больше риск появления различных симптомов, таких как:
- Примесь крови в моче (гематурия)
- Боль в пояснице с одной стороне
- Общая слабость
- Потеря аппетита
- Потеря веса, не связанная с диетой
- Повышение температуры на фоне отсутствия инфекционных заболеваний
- Анемия (снижение гемоглобина)
Эти признаки и симптомы могут быть вызваны раком почки, однако наиболее часто они вызываются другими, доброкачественными заболеваниями. Например, одной из основных причин появления крови в моче является мочекаменная болезнь. Таким образом, если появился один или несколько из вышеперечисленных симптомов, лучше посетить врача.
Диагностика
При подозрении на злокачественное образование в почках назначают ряд уточняющих обследований. С их помощью врач получает информацию о размере, границах, месте расположения опухоли в почке и оценивает общее состояние здоровья пациента.
Комплекс исследований может включать в себя:
- Анализ мочи.
- Общий анализ крови.
- Биохимическое исследование крови.
- Компьютерная томография
- МРТ
- Ультразвуковое исследование
- Позитронно-эмиссионная томография (ПЭТ)
Некоторые другие исследования, такие как рентгенография или остеосцинтиграфия, будут полезны для определения распространения опухоли, т.е. метастазирования, в другие органы.
Стадирование рака почки
Лечение и прогноз заболевания определяются в зависимости от стадии опухоли почки. Наиболее широко для стадирования рака почки применяется система AJCC (Американского комитета по злокачественным заболеваниям), также известная как система TNM.
Стадия злокачественного образования зависит от его распространения: прорастания опухоли в близко расположенные ткани и органы, окружающие его лимфатические узлы, а также от наличия метастазов в отдаленных органах.
Стадирование основывается на результатах врачебного осмотра, биопсии и диагностических исследований.
Для злокачественной опухоли почки может быть 2 типа стадирования:
- Клиническая стадия, которая отражает клиническое представление врача о болезни
- Патологическая стадия, которая основана на тех же принципах, что и клиническая, плюс учитываются данные операции и исследования удаленного органа. Патологическая стадия считается более точной, чем клиническая.
Стадия может измениться после операции, например, если будет обнаружено распространение рака шире, чем предполагалось.
Стадия и прогноз
Выживаемость – это часто используемый показатель для оценки прогноза у пациента.
5-летняя выживаемость показывает на процент пациентов, кто прожил более чем 5 лет после установления диагноза. Разумеется, много людей живут намного дольше, чем 5 лет, и многие излечены от заболевания. Также, причиной смерти некоторых людей может быть не онкологическое заболевание.
| Стадия | 5-летняя выживаемость |
| I | 81% |
| II | 74% |
| III | 53% |
| IV | 8% |
Эти цифры получены из национальной базы данных по злокачественным заболеваниям США, и могут отличаться для пациентов в РФ. Эти показатели включают в себя людей с установленным диагнозом рака почки, которые позже могли умереть от других причин, например, болезни сердца.
Лечение рака почки
Варианты лечения рака почки могут включать в себя:
- Хирургию
- Абляцию
- Активное наблюдение
- Лучевую терапию
- Таргетную терапию
- Иммунотерапию
- Химиотерапию
Хирургия – это основное лечение рака почки. Шансы избавиться от заболевания без проведения операции очень малы. Даже пациенты с распространением рака на другие органы получают пользу от удаления опухоли почки. Удаление почки с опухолью может помочь некоторым пациентам продлить жизнь, а также убрать такие симптомы как боль и кровотечение.
В зависимости от стадии и расположения опухоли, хирургическим методом может быть удалена только опухоль с окружающей частью почки — так называемая резекция почки, либо целая почка с опухолью — нефрэктомия. Надпочечниковая железа и жировая ткань вокруг почки также может быть удалена вместе с почкой, если возникнет необходимость.
Нефрэктомия – удаление почки, иногда вместе с надпочечником и окружающей жировой клетчаткой. Большинство людей с одной почкой живут обычной жизнью.
В условиях отделения онкоурологии и общей онкологии НИИ онкологии им. Н.Н. Петрова наиболее часто выполняется лапароскопический вариант данной операции. При этом вместо большого разреза используется несколько небольших разрезов 10-15 мм длиной, через которые устанавливаются специальные тонкие инструменты и лапароскоп с видеокамерой на конце. При помощи лапароскопии хирург видит происходящее на экране. После удаления почки для того, чтобы убрать ее из брюшной полости, производится разрез внизу живота, соответсвующий по размерам удаленному органу.
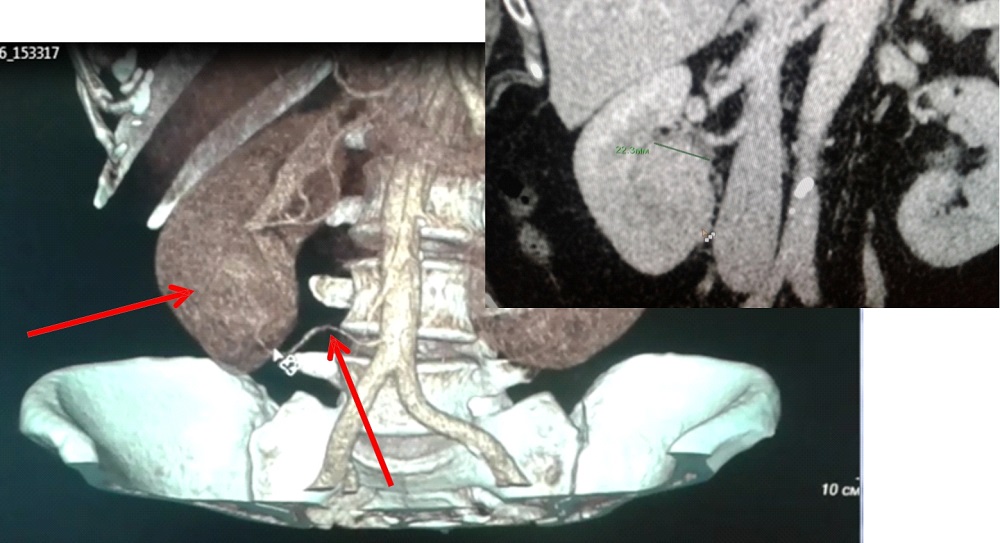
В случае, если опухоль распространяется в просвет почечной вены и/или в нижнюю полую вену, лапароскопический вариант операции возможен, однако он чаще, чем обычно, требует перехода на большой разрез при технических сложностях.
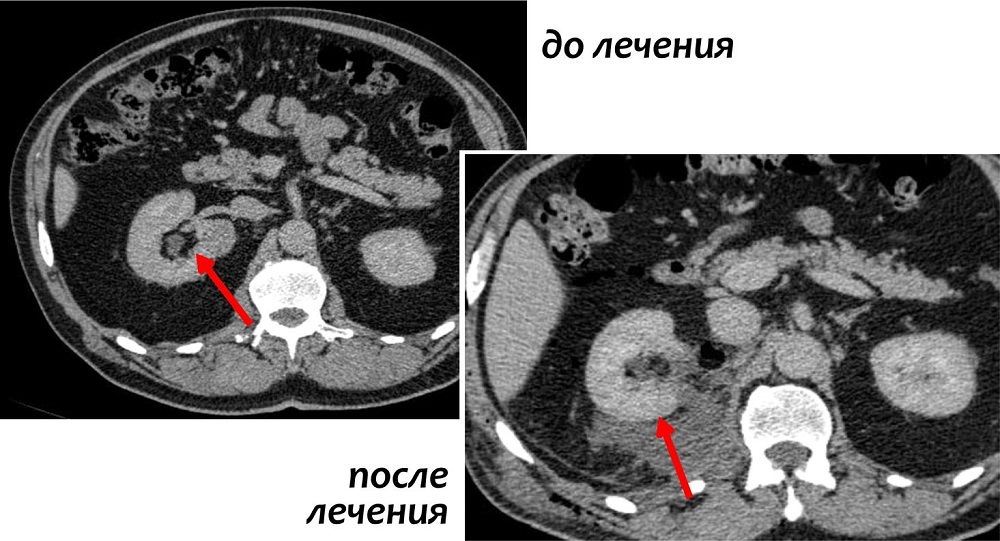
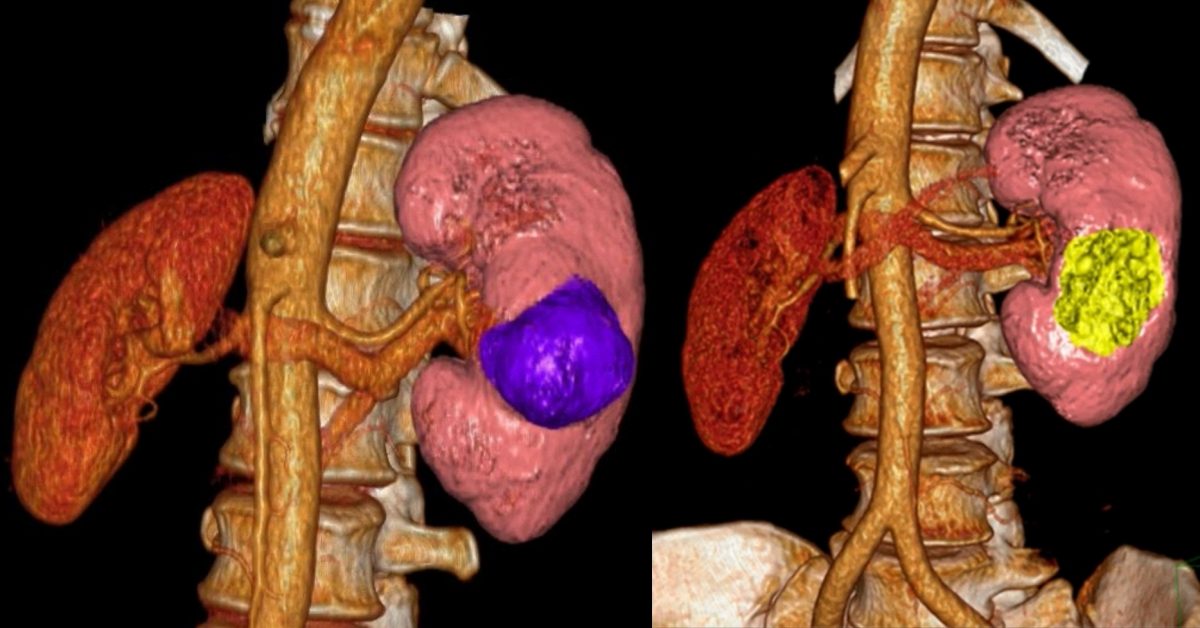
В ходе данной процедуры, хирург удаляет только ту часть почки, которая содержит опухоль, оставляя оставшуюся ткань почки неповрежденной. В настоящий момент это предпочтительный метод лечения для пациентов с ранней стадией рака почки. Часто резекции вполне достаточно для удаления одиночных небольших опухолей до 4 см в диаметре.
Также этот метод может применяться у пациентов с бОльшими образованиями, до 7 см. Специалистами НИИ онкологии им. Н.Н. Петрова успешно выполнялись вмешательства на опухолях размерами 10 и более см, однако такие операции возможны только в отдельных случаях, с учетом анатомии опухоли.
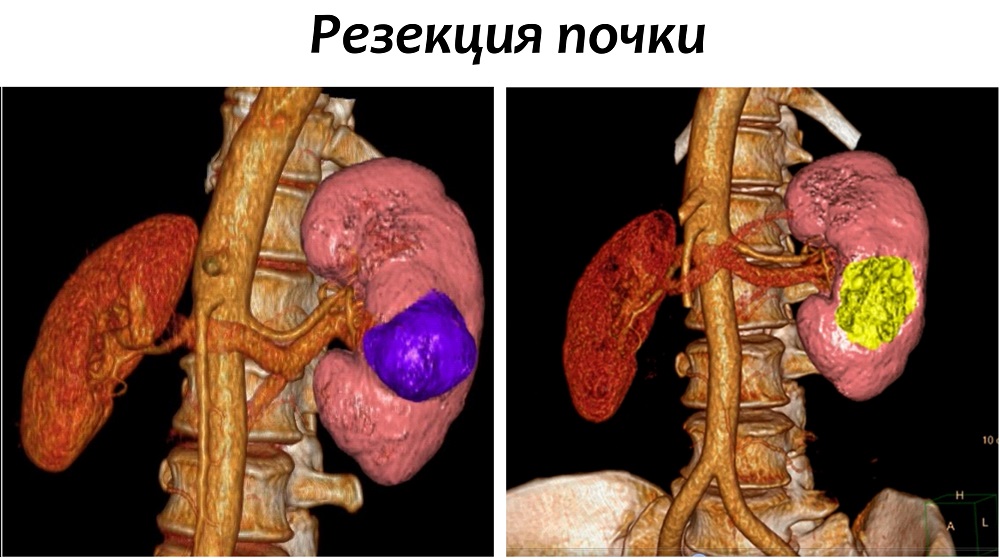
Современные исследования показали, что отдаленные результаты у пациентов, перенесших резекцию почки, почти такие же, как у пациентов, у которых почка была удалена. Однако несомненным плюсом остается сохранение большей части почечной функции.
По сравнению с открытой операцией после лапароскопии менее выражен болевой синдром и уже в первые сутки после операции больные более активны.
После резекции почки, для определения функционального состояния пациента в НИИ онкологии проводится перфузия почки.
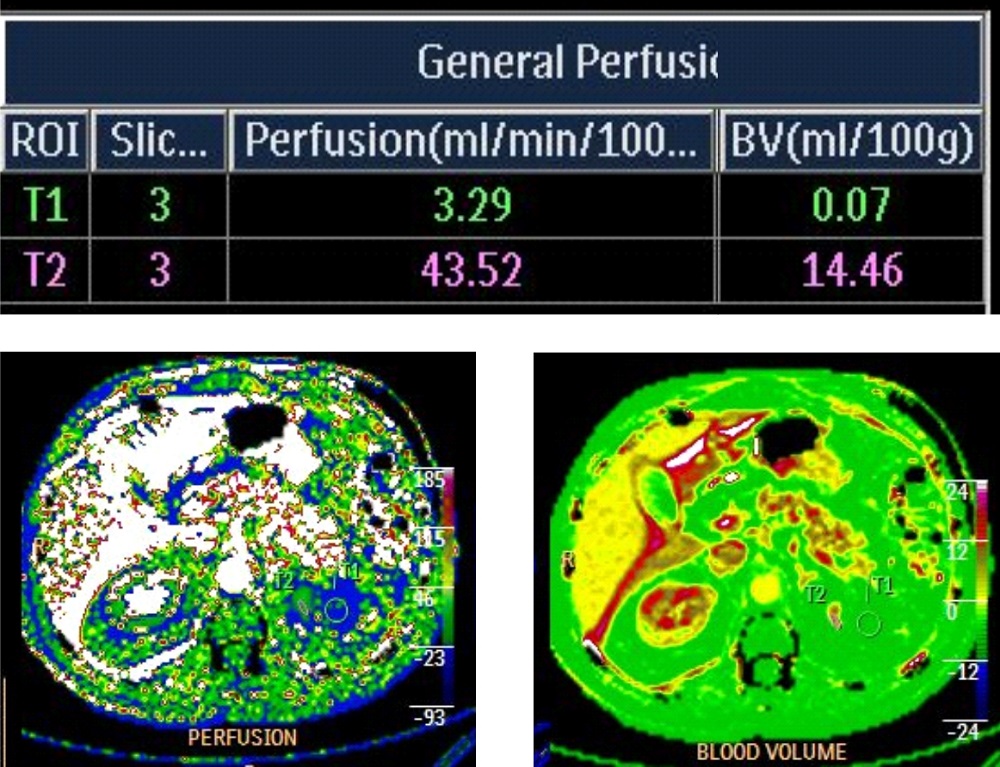
Эта операция предполагает под собой удаление ближайших к почке лимфатических узлов в случае, если имеется подозрение на их поражение. В настоящий момент не существует единого мнения, необходимо ли во всех случаях рака почки удалять лимфатические узлы. В основном считается, что необходимость удаления лимфоузлов возникает, если они выглядят увеличенными по данным КТ или МРТ, либо в ходе операции.
Адреналэктомия является стандартной частью нефрэктомии, однако если опухоль расположена в нижнем сегменте почки, относительно далеко от надпочечника, и визуализационные методы не показывают поражения надпочечника, он может быть сохранен. Так же, как и удаление лимфоузлов, удаление надпочечника рассматривается индивидуально в каждом случае.
У около 25% больных раком почки на момент диагностики имеется распространение (метастазы) заболевания на другие органы. Наиболее часто к ним относятся легкие, кости, печень и головной мозг. В некоторых случаях при такой ситуации может помочь оперативное лечение. Наиболее часто оно может применяться в случаях, если имеется единичный метастаз, который может быть хирургически удален, либо в случаях, когда удаление метастаза может облегчить симптомы болезни, такие как боль.
Риск и побочные явления после операции
Оперативное вмешательство всегда предполагает риск возможных осложнений. К ранним осложнениям относятся: реакция на анестезию (наркоз), кровотечение, которое может потребовать переливание крови, формирование гематом и возникновение инфекции. У большинства пациентов после операции возникает боль, которая может быть снята применением обезболивающих препаратов.
Другие риски включают в себя:
- Повреждение в ходе операции других органов и кровеносных сосудов, таких как : селезенка, печень, поджелудочная железа, аорта, нижняя полая вена, кишечник.
- Пневмоторакс (появление воздуха в грудной полости)
- Послеоперационная грыжа в месте проведения разреза
- Истечение мочи в брюшную полость или в забрюшинную жировую ткань после выполнения резекции почки
- Почечную недостаточность (нарушение функции оставшейся почки или части резецированной почки)

Авторская публикация:
Джалилов Имран Бейрутович
врач хирург-онколог отделения онкоурологии
НИИ онкологии им Н.Н. Петрова
КАК ПОДГОТОВИТЬСЯ К КТ ПОЧЕК С КОНТРАСТОМ?
Чтобы томография почек не принесла вреда, перед исследование необходимо исследовать кровь с целью оценки выделительной функции. В биохимическом анализе крови имеют значение показатели креатинина (не более 110 мкмоль/л) и мочевины (не более 9 ммоль/л), а также скорость клубочковой фильтрации. Превышение данных показателей говорит о нарушении функции почек и является фактором, в значительной степени увеличивающим вероятность возникновения побочных эффектов йодсодержащих контрастных веществ. Необходимо также убедиться, что вы не страдаете патологией щитовидной железы, сопровождающейся ее повышенной функцией (гипертиреоз, тиреотоксикоз).
С собой нужно взять всю информацию касательно своего заболевания, в т. ч. результаты предыдущих исследований (МРТ, УЗИ и т.п.), а также амбулаторную карту и другие медицинские документы. Не забудьте результаты анализов крови на креатинин и мочевину.
ЧТО ПРОИСХОДИТ ВО ВРЕМЯ КТ ПОЧЕК С КОНТРАСТОМ?
Пациент ложится на стол томографа. Затем в вену локтевого сгиба вводится катетер и фиксируется при помощи пластыря. К катетеру через тонкую пластиковую трубку подключается специальный аппарат – автоматический инжектор, в колбу которого заливается контрастный препарат.
Сканирование начинается с нативной фазы, при которой не вводится контраст. После этого лаборант подает сигнал на инжектор и он начинает введение контраста, практически одновременно начинается второе сканирование, при котором происходит заполнение контрастированной кровью артерий, артериол и капиллярного сосудистого русла. Это фаза называется артериально-паренхиматозной, т. к. контрастируются не только артерии, но и паренхиматозные органы, а также стенка полых органов. В портально-венозную фазу происходит усиление портальной вены, а также других крупных вен. И, наконец, в отсроченную фазу контрастом заполняется чашечно-лоханочный комплекс почек и мочеточники, а также мочевой пузырь – появляется возможность оценить степень деформации полостей почек опухолью.
КАК ВЫГЛЯДИТ РАК ПОЧКИ НА КТ С КОНТРАСТОМ?
Рак почки (гипернефрома, светлоклеточный рак) можно определить как узел с неровными краями, имеющий неоднородную структуру с множественными участками распада, некроза, мягкотканным и жидкостным компонентом в структуре, представленным в различных пропорциях. Кроме того, в структуре опухолевого узла – не во всех случаях, но часто – выявляются обызвествления и кровоизлияния. Размеры узла могут быть самыми разными – от нескольких мм до 10 см (и больше). Маленькие узлы зачастую не видны на КТ без контраста и проявляют себя только некоторым выбуханием контура органа – они часто пропускаются при беглом просмотре изображений (вот почему Второе мнение врача может быть полезным).
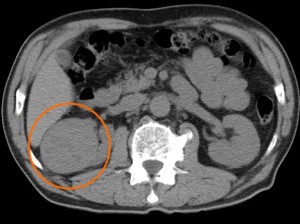
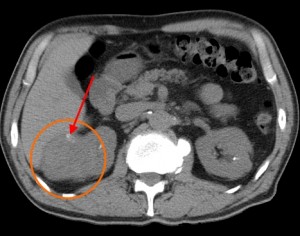
Типичный вид рака почки в нативную (до контрастирования) фазу. Хорошо заметен паренхиматозный узел в правой почке (в круге). Даже без усиления можно разглядеть его неоднородную структуру – с преобладанием мягкотканного компонента, а также с наличием менее плотных участков и включений кальция (красная стрелка).
В артериальную фазу становится хорошо различимой неоднородная структура опухоли, т. к. солидная ее часть (активная часть опухоли, хорошо снабженная сосудами) интенсивно усиливается и становится гиперденсной, а кистозная часть никак не накапливает контраст и остается той же плотности, что и в нативную фазу. В венозную фазу опухоль задерживает контраст интенсивнее, чем почечная паренхима, вследствие чего выглядит более гиперденсной, более плотной. В отсроченную фазу уже через 10 минут после начала введения типичный рак не накапливает контраст, зато хорошо становится видна чашечно-лоханочная система – появляется возможность оценить ее контуры на предмет прорастания новообразования внутрь.
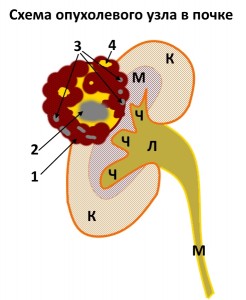
Схема, иллюстрирующая структуру рака почки. На нем указаны все основные элементы, составляющее типичное злокачественное новообразование. Цифрой 1 отмечена мягкотканная основа новообразования – активные раковые клетки, т. н. строма гипернефромы. 2 – кровоизлияния. 3 – кальцинаты в утолщенной, патологически измененной стенке и строме. 4 – кистозный компонент (жидкость). К – корковое вещество, М – мозговое вещество, Ч – чашечки, Л – лоханка, М – мочеточник (в данном случае – лоханочный сегмент). Образование также можно обозначить как киста 4-й категории по Bosniak (см. ниже).
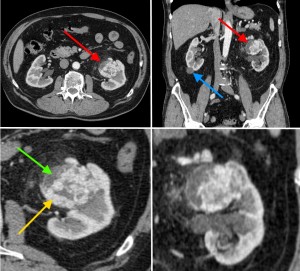
КТ-признаки рака (гипернефромы) почки в артериально-паренхиматозную фазу контрастирования. На изображениях в верхнем ряду стрелкой красного цвета отмечено новообразование в виде узла с неоднородной структурой, синей стрелкой – простая киста в области нижнего полюса справа. В нижнем ряду желтой стрелкой выделен мягкотканный компонент, накапливающий контраст и интенсивно усиливающийся. Зеленой стрелкой – кистозный компонент.
Очень важно при КТ оценить характер роста опухолевого узла и наличие метастазов. Наиболее неблагоприятный – инфильтративный тип роста, когда опухоль разрушает окружающие органы, прорастая в них – нарастают симптомы интоксикации, лечение при этом длится столько, сколько живет пациент – оно лишь паллиативное. Чаще всего опухоль левой почки прорастает в почечную фасцию (т. н. фасцию Героты) – переднюю или заднюю, в зависимости от своей локализации, в селезенку, в хвост поджелудочной железы, в надпочечник, в селезеночную вену, в почечную вену. Опухоль правой почки может прорастать также в нижнюю полую вену. Наличие инвазии – крайне неблагоприятный признак, при выявлении которого выставляется 4-я стадия по TNM (международной классификации опухолей), а новообразование считается неоперабельным.
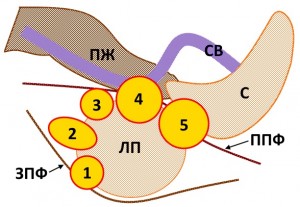
Наиболее часто встречающиеся варианты прорастания (инвазии) гипернефромы левой почки. ПЖ – хвост поджелудочной железы, СВ – селезеночная вена, ЛП – левая почка, ППФ – передняя ренальная фасция, ЗПФ – задняя фасция. Цифрой 1 отмечена опухоль, прорастаяющая в заднюю фасцию Героты (почечной фасции), 2 – с инвазией паранефральной клетчатки, 3 – с инвазией передней фасции Героты, 4 – с инвазией хвоста поджелудочной железы, селезеночной вены, передней почечной фасции, 5 – с прорастанием в селезенку, переднюю почечную фасцию.
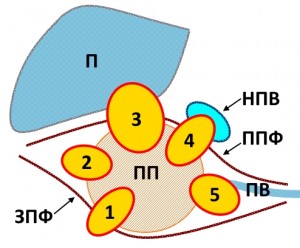
Варианты прорастания (инвазии) гипернефромы правой почки. П – печень, НПВ – нижняя полая вена, ПВ – почечная вена, ПП – правая почка, ЗПФ – задняя ренальная фасция, ППФ – передняя ренальная фасция. 1 – опухоль с прорастанием в заднюю почечную фасцию, 2 – в паранефральную клетчатку, 3 – в переднюю почечную фасцию и в печень, 4 – в нижнюю полую вену (при этом в вене может быть обнаружен газ), 5 – в почечную вену.
ПОЧЕЧНЫЕ КИСТЫ НА КТ: КИСТА ИЛИ РАК?
Очень часто при компьютерной томографии выявляются образования кистозного характера – в этом случае возникает вопрос – как отличить простую кисту почки, содержащую только жидкость, от рака? Может ли киста почки перерасти в рак со временем? Здесь может помочь только констрастирование. Для дифференциального диагноза простой неосложненной кисты и потенциально злокачественных кист разработана классификация Bosniak (1986 г), иллюстрация к ней представлена ниже.
1 класс по Босняку (Bosniak) – простая, не осложненная киста с ровными, тонкими стенками, заполненная содержимым низкой плотности, приблизительно +10…+15 единиц по шкале Хаунсфилда. Форма такой кисты правильная, приближенная к шару, наиболее часто встречающийся размер – от 0,3 до 5,0 см. Самое основное – такая киста не усиливается при контрастировании. Процент малигнизации крайне низок. Обычно такие кисты не требуют динамического наблюдения.
2 класс по Босняку (Bosniak) – минимально осложненная киста. Обнаруживаются либо перегородки, либо кальцинаты в стенке. Не накапливают контраст. Процент малигнизации невысок. Такие кисты нуждаются в наблюдении посредством УЗИ (обычно каждые полгода – год) на предмет изменения размеров.
3 класс по Босняку (Bosniak) – киста с тенденцией к озлокачествлению. Может содержать кровь, перегородки с отложениями кальция, участки утолщения стенки. Могут накапливать контраст на ограниченном участке. Подобные кисты рекомендовано удалять хирургическим путем при отсутствии противопоказаний.
КОГДА НУЖНО ДЕЛАТЬ КТ ПОЧЕК?
Во всех случаях, когда есть подозрительные симптомы, необходимо как можно скорее пройти рентгеновское томографическое диагностическое исследование:
1) В моче внезапно появилась кровь. Кровь в моче может быть не только признаком прогностически неблагоприятного рака лоханки почки, но и опухолей других органов системы мочевыделения (мочевого пузыря, предстательной железы), а также признаком мочекаменной болезни или гломерулонефрита.
2) Появились боли в пояснице справа или слева. Кроме гипернефромы данные изменения могут быть также признаком пиелонефрита –воспалительного заболевания почек чаще всего инфекционной природы, или даже пионефроза – гнойного расплавления органа.
ДИАГНОСТИКА РАК ПОЧКИ НА РАННЕЙ СТАДИИ — ВОЗМОЖНОСТИ КТ
ВТОРОЕ МНЕНИЕ ПО КТ ПОЧЕК ПРИ РАКЕ
Здесь очень большую роль может сыграть мнение опытного специалиста, и повторный анализ исследования опытным доктором позволит исправить ошибки коллег. Поэтому, если вам поставили диагноз рак почки, не спешите отчаиваться, а постарайтесь найти специалиста, который сможет квалифицированно расшифровать результаты КТ. В результате вы получите Второе мнение по КТ — подробное квалифицированное описание снимков, выполненное опытным радиологом, который хорошо разбирается в онкологии. Получить такое Второе мнение по КТ можно в Национальной телерадиологической сети — этот сервис удаленных консультаций врачей оказывает круглосуточную поддержку пациентам в сложных диагностических случаях.
Василий Вишняков, врач-радиолог
Читайте также:

