Дифференциальная диагностика рака желчного пузыря
Доброкачественные опухоли желчного пузыря (папилломы, реже множественные – папилломатоз, фибромы, миомы, аденомы) не имеют специфической клинической картины, их выявляют при холе цистэктомии, предпринятой по поводу калькулезного холецистита или на вскрытии. Эти опухоли нередко сочетаются с желчнокаменной болезнью (особенно папилломы). До операции правильный диагноз можно поставить с помощью холецистографии и ультразвуковой эхолокации В отличие от камня желчного пузыря при холецистографии дефект наполнения или ультразвуковая структура не меняют своего положения при изменении положения тела больного Опухоль желчного пузыря является показанием к операции – к холецистэктомии, так как нельзя исключить ее злокачественное перерождение.
Злокачественные опухоли желчного пузыря (рак, саркома). Рак желчного пузыря занимает 5–6- е место в структуре всех злокачественных опухолей органов желудочно-кишечного тракта (2 8% от всех злокачественных опухолей). Отмечено увеличение частоты заболеваемости раком желчного пузыря среди населения развитых стран, так же как и увеличение частоты желчнокаменной болезни. Раком желчного пузыря болеют чаще женщины старше 40 лет, у которых и чаще наблюдается желчнокаменная болезнь. Из этого следует, что в развитии рака желчного пузыря существенная роль принадлежит холелитиазу. По некоторым сообщениям, рак желчного пузыря в 80–100% случаев сочетается с желчнокаменной болезнью По-видимому, частая травматизация и хроническое воспаление слизистой оболочки желчного пузыря являются пусковым моментом в дисплазии эпителия желчного пузыря Рак желчного пузыря отличают быстрое метастазирование опухоли по лимфатическим путям и инфильтрация прилежащих отделов печени, что приводит к развитию механической желтухи. По гистологической структуре наиболее часто встречаются аденокарцинома и скирр, реже – слизистый, солидный и низкодифференцированный рак.
Клиника и диагностика: на ранних стадиях рак желчного пузыря протекает бессимптомно или с признаками кальку лезного холецистита, что связано с частым сочетанием рака желч ного пузыря и желчнокаменной болезни. В более поздних стадиях также не удается выявить патогномоничных симптомов заболевания и лишь в фазе генерализации рака наблюдаются как общие признаки ракового процесса (слабость, утомляемость, отсутствие аппетита, похудание, анемия и др.), так и местные симптомы (увеличенная бугристая печень, асцит и механическая желтуха). Холецистография не имеет большой информативности в диагностике рака желчного пузыря, так как и наличие дефекта наполнения и "отключенный" желчный пузырь могут быть получены как при раке желчного пузыря, так и при калькулезном холецистите Большая информация может быть получена при использовании ультразвуковой эхолокации, компьютерной томографии, гепатосканирования. Наиболее ценный метод исследования – лапароскопия, позволяющая определить размеры опухоли, границы ее распространения, наличие отдаленных метастазов, произвести прицельную биопсию.
Доброкачественные опухоли желчных протоков встречаются редко По гистологическому строению выделяют аденомы, папилломы, миомы, липомы, аденофибромы и др. Характерной клинической картины эти опухоли не имеют. Проявляются симптомы желчной гипертензии и обтурации желчевыводящих путей. Пооперационная диагностика доброкачественных опухолей чрезвычайно сложна, а дифференциальный диагноз со злокачественными образованиями может быть проведен только интраоперационно после холедохото-мии или холедохоскопии с прицельной биопсией участка опухоли Лечение: удаление опухоли в пределах здоровых тканей с последующим сшиванием или пластикой протока. Показанием к операции служит реальная возможность малигнизации опухоли, обтурационная желтуха Рак желчных протоков встречается редко, но чаще, чем рак желчного пузыря. Опухоль может локализоваться в любом отделе внепеченочных желчных протоков – от ворот печени до терминального отдела общего желчного проток. Макроскопически выделяют экзофитную форму, когда опухоль растет в просвет протока и довольно быстро вызывает его обтурацию, и эндофитную, при ко торой проток равномерно суживается на протяжении, стенки его становятся плотными, ригидными. Наиболее частые гистологические типы рака внепеченочных желчных протоков:
аденокарцинома и скирр. У 30% больных отмечается сочетание с желчнокаменной болезнью. Из особенностей течения рака желчных путей следует отметить его относительно медленный рост и позднее метастазирование в регионарные лимфатические узлы и печень.
Клинически рак желчных протоков проявляется при обтурации просвета протока и нарушении оттока в желчи в двенадцатиперст ную кишку. Основной симптом заболевания – механическая желтуха. Желтушность кожного покрова появляется без предшествую щего болевого приступа при раке желчных протоков в отличие от механической желтухи, вызванной холедохолитиазом. Быстро нарастает интенсивность желтухи, у некоторых больных она носит интермиттирующий характер, что связано с распадом ткани опухоли и временным улучшением проходимости желчных протоков. В желтушной фазе заболевания присоединяются общие симптомы ракового процесса (слабость, апатия, отсутствие аппетита, похудание, анемия и др.), нередко развивается холангит, что существенно утяжеляет течение болезни. При локализации опухоли ниже впадения пузырного протока в общий печеночный проток можно пропальцировать увеличенный, напряженный, безболезненный желчный пузырь (симптом Курвуазье). Печень также несколько увеличена, доступна пальпации. При локализации рака в правом или левом печеночном протоке при сохраненной проходимости общего печеночного протока желтуха не развивается, что затрудняет постановку правильного диагноза. Диагностика: наиболее информативны при раке желчных протоков ультразвуковая эхолокация, чрескожная чреспеченочная холангиография, ретроградная панкреатохолангиография, лапаро-скопическая пункция желчного пузыря с последующей холангио|графией. Морфологическое подтверждение диагноза возможно только во время операции после холедохотомии или холедохоскопии с прицельной биопсией опухоли. Особые трудности возникают при инфильтрирующем росте опухоли, когда приходится иссекать часть стенки протока с последующим микроскопическим изучением нескольких срезов.
Рак большого дуоденального сосочка наблюдается в 40% случаев злокачественного поражения панкреатодуоденальной зоны. Опухоль может исходить из эпителия терминального отдела общего желчного протока, дистального отдела протока поджелудочнои железы из слизистой оболочки двенадцатиперстной кишки, покры вающей большой дуоденальный сосочек. Гистологически чаще всего выявляют аденокарциному и скирр. Рак большого дуоденального сосочка растет относительно медленно и поздно дает метастазы в регионарные лимфатические узлы и отдаленные органы.
Клиника и диагностика: в начале болезни до разви тия механической желтухи появляются тупые ноющие боли в эпигастральной области и правом подреберье. Позднее на первое мести выступают симптомы обтурации желчных путей: механическая желтуха, сопровождающаяся интенсивным кожным зудом, увеличение в размерах печени, часто можно пропальпировать увеличенный безболезненный желчный пузырь, нередко развивается холангит На желтушной стадии болезни болевые ощущения у большинства больных отсутствуют или выражены незначительно, быстро прогрессируют общие симптомы ракового процесса, интоксикация, кахексия, что связано с нарушением поступления в просвет кишеч ника желчи и пакреатического сока, необходимых для гидролиза жиров и белков. В связи с нарушением белковосинтетической функции печени возникают холемические кровотечения. Нарушается всасывание жирорастворимых витаминов.
Среди инструментальных методов диагностики наибольшее значение имеет паралитическая дуоденография, гастродуоденоскопия, чрескожная чреспеченочная холангиография.
Дата публикования: 2015-02-03 ; Прочитано: 1607 | Нарушение авторского права страницы
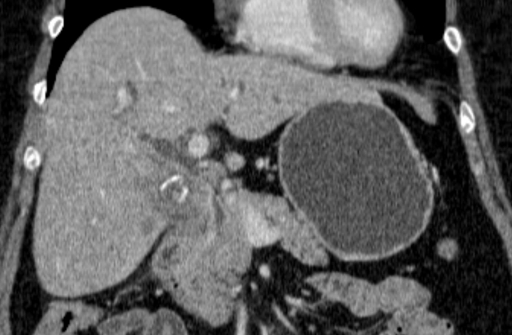
Рак желчного пузыря занимает 5-е место в структуре онкозаболеваний желудочно-кишечного тракта и в 1–3% случаев выявляется только при гистоморфологическом исследовании материалов после холецистэктомии.
В связи с поздней диагностикой, рак желчного пузыня часто выявляется только на последних стадиях, часто (в 78% наблюдений) сочетается с желчнокаменной болезнью. Среди всех пациентов, страдающих желчнокаменной болезнью, рак желчного пузыря, по данным ряда авторов, развивается у 0,3–3,5%. Причем заболеваемость раком желчного пузыря среди женщин в 2–5 раз выше, чем среди мужчин.
Выявляют различные гистологические формы рака желчного пузыря: аденокарцинома, плоскоклеточный рак, недифференцированный рак.
Недифференцированный рак встречается в 8–10% случаев рака ЖП в виде двух форм: мелкоклеточный и крупноклеточный. Приблизительное время прогрессирования заболевания от тяжелой дисплазии до инвазивного рака составляет 15 лет.
Макроскопически выделяют следующие формы рака ЖП: узловая, диффузно-инфильтративная и папиллярная.
Диффузно-инфильтративная форма является наиболее частой. В запущенных формах опухоль распространяется на печень, элементы гепатодуоденальной связки, ободочную кишку и ее брыжейку и двенадцатиперстную кишку.
Узловая форма встречается реже, опухоль имеет относительно четкие границы и растет в просвет пузыря или внепузырно.
Папиллярный рак желчного пузыря представляет папиллярное образование, растущее в просвет желчного пузыря. Инвазия субсерозного слоя органа резко повышает вероятность лимфогенного и гематогенного метастазированию.
Рак желчного пузыря относится к быстро прогрессирующим опухолям. Известны 4 пути генерализации опухолевых клеток:
Прямая инвазия в соседние органы, и в первую очередь на печень (в IV и V сегменты). Инвазия печени является характерной особенностью желчного пузыря и выявляется на секции у 58,9–90% больных.
Лимфогенное и гематогенное метастазирование начинается при пенетрации мышечного слоя, где опухоль контактирует с многочисленными лимфатическими и кровеносными сосудами. На аутопсии лимфогенные метастазы обнаружива- ются у 68,1% умерших больных.
Четвертый путь распространения опухоли — перитонеальный (частота метастазов по брюшине достигает 60%).
Метастазы в печень чрезвычайно характерны для рака желчного пузыря и отмечаются у 50–85% больных. Далее по частоте пораженных метастазами органов отмечают легкие и плевру — от 4,8 до 34,3% больных.
Основными признаками и симптомами заболевания являлись боли в эпигастрии с эпицентром в правом подреберье (87,2% больных). Снижение аппетита, похудание, желтоватое окрашивание склер и кожи отмечены у 76, 4% пациентов. Тошнота и рвота имела место в 35,8% наблюдений, жалобы на кожный зуд предъявляли 47,1 % больных. Растущая опухоль может долгое время оставаться бессимптомной. В запущенных случаях отмечается желтуха, нередко сопровождающаяся болью в животе, потерей аппетита и снижением массы тела. Изменения в анализах крови были неспецифичны и, как правило, выявлялись в запущенных стадиях заболевания: анемия, лейкоцитоз, повышение уровня билирубина, активности ЩФ и ГГТП. Эти показатели обычно свидетельствовали об опухолевой инвазии печени и внепеченочных желчных протоков, а также развитии других осложнений: холецистита, холангита (у 79,5% пациентов).
- стенка желчного пузыря неравномерно и эксцентрически утолщена
- внугрипросветные образования
- инфильтративный рост в печень
- поражение лимфатических узлов
- холестаз во внутрипеченочных желчных протоках
- неравномерное утолщение стенки
- гиперэхогенные внутрипросветные образования без акустической тени или гипоэхогенная опухоль, распространяющаяся в печень
- состояние стенки желчного пузыря трудно оценить на фоне холелитиаза
Неравномерная полиповидная слабо накапливающая контраст опухоль в просвете желчного пузыря, или гиподенсивная опухоль, распространяющаяся из желчного пузыря в паренхиму печени.
- гипоинтенсивен на T1-взвешенных изображениях или почти изоинтенсивна паренхиме печени
- гиперинтенсивен на Т2-взвешенных изображениях со слабо определяющейся границей, отделяющей опухоль от печени
- гетерогенное усиление после контрастирования
- инфильтрацию соседних органов и метастазы в лимфатических узлах чаще легче оценить при подавлении сигнала от жировой ткани.
В настоящее время используется только при планировании стентирования желчного протока.
а) Терминология:
1. Аббревиатура:
• Карцинома желчного пузыря (gallbladder carcinoma - GBC)
2. Определение:
• Наиболее часто встречающееся новообразование желчных путей, характеризуется наихудшим прогнозом
б) Визуализация:
1. Общая характеристика:
• Основные диагностические признаки:
о Объемное образование ямки желчного пузыря с нечеткими контурами
о Прорастает в печень и прилегающие органы
о Метастатическая лимфаденопатия регионарных лимфоузлов
• Морфология:
о Три основных морфологических типа:
- Полипоидное объемное образование в просвете желчного пузыря: > 1 см, утолщенное основание, неровные края
- Диффузное или очаговое утолщение стенки желчного пузыря: асимметричное обширное утолщение неправильной формы
- Крупное мягкотканное объемное образование, инфильтрирующее ямку желчного пузыря/замещающее собой желчный пузырь ± прорастающее печень
2. УЗИ при раке желчного пузыря:
• УЗИ в черно-белом режиме:
о Опухоль обычно гипоэхогенна по сравнению с нормальной тканью печени
о Прорастающая за пределы желчного пузыря опухоль, инфильтрирующая его ямку и распространяющаяся в печень
о Гетерогенное утолщение стенки желчного пузыря неправильной формы:
- Признаки озлокачествления включают в себя толщину > 5 мм, неправильную форму и асимметрию
о Полипоидное образование умеренной эхогенности в просвете желчного пузыря:
- Размеры >1 см-независимый диагностический признак
- Дольчатая поверхность
- Гипоэхогенность глубоких тканей опухоли
о Конкременты ± кальциноз стенки желчного пузыря
о Дополнительные неблагоприятные факторы - признаки местной инвазии, лимфаденопатия и отдаленные метастазы
• Цветовая допплерография:
о Зоны васкуляризации в толще объемного образования
о Наличие у полипа крупнее 1 см васкуляризованной сердцевины
• УЗИ с контрастным усилением:
о Признаки, с большой вероятностью свидетельствующие о злокачественном характере утолщения стенки желчного пузыря:
- Нарушение целостности наружной или внутренней границы стенки
- Очаговое утолщение стенки > 10 мм
о Метод обеспечивает лучшую визуализацию полипа в просвете желчного пузыря
о В раннюю фазу более контрастный по сравнению с печенью, вымывание контраста в течение 35 секунд: позволяет более эффективно обнаружить, точнее охарактеризовать опухоль и оценить ее инвазию
о Извитые сосуды
• Современные методики УЗИ, находящиеся в стадии разработки:
о УЗИ высокого разрешения (high-resolution US-HRUS): комбинация высоко- и низкочастотных излучателей может способствовать более точной оценке размеров полипов в просвете желчного пузыря
3. КТ при раке желчного пузыря:
• КТ может использоваться в качестве дополнительного метода исследования, когда стенка желчного пузыря скрыта конкрементами
• Предоперационная оценка распространенности опухоли, лимфа-денопатии, отдаленных метастазов
4. МРТ при раке желчного пузыря:
• Т1-ВИ:
о Изо- или гипоинтенсивна по сравнению с нормальной тканью печени
• Т2-ВИ:
о Гетерогенна, гиперинтенсивна по сравнению с печенью
• Т1-ВИ с контрастированием
о Контрастирование в раннюю артериальную фазу, нечеткость контуров
о Фиброзные стромальные компоненты опухоли могут удерживать контрастный агент и в более поздние фазы
• МР холангиопанкреатография:
о Обтурация или инвазия протоков ± расширение желчных путей
• Используется в основном для определения стадии опухоли и степени ее инвазии:
о Т1-ВИ с контрастированием в различных режимах (с подавлением жира) -наиболее информативный метод выявления и оценки инвазии опухоли в прилегающие органы и сосудистые структуры (воротная вена, печеночная артерия), отсевов в брюшину
5. Сцинтиграфия:
• ПЭТ/КТ:
о Интенсивное накопление F-18-фтордезоксиглюкозы
о Трудно дифференцировать от воспалительного процесса (утолщение стенки) или другой злокачественной опухоли
6. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о УЗИ - для первичной диагностики и характеристики, КТ с контрастным усилением или МРТ-при предоперационной диагностике и определении стадии процесса
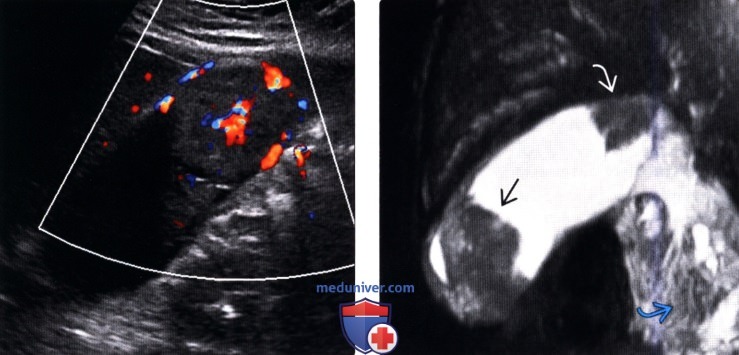
(Левый) У пациентки 67 лет с острым панкреатитом на сагиттальном УЗ срезе определяется крупное полипоидное объемное образование дна желчного пузыря, имеющее собственную сосудистую сеть.
(Правый) При МРТ в просвете желчного пузыря визуализируется дольчатое полипоидное образование, гетерогенное и гиперинтенсивное по сравнению с прилегающей печенью. Обратите внимание на угловатый конкремент в шейке желчного пузыря и отечность поджелудочной железы, вызванную острым интерстициальным отечным панкреатитом.
в) Дифференциальная диагностика рака желчного пузыря:
1. Полип желчного пузыря: гиперпластический или аденоматозный:
• Полипоидное объемное образование слизистой оболочки:
о Умеренно эхогенное не отбрасывающее тени образование
о Неподвижное, фиксированное к стенке желчного пузыря
о При допплерографии сосудистая сеть не определяется
• Как правило, размеры 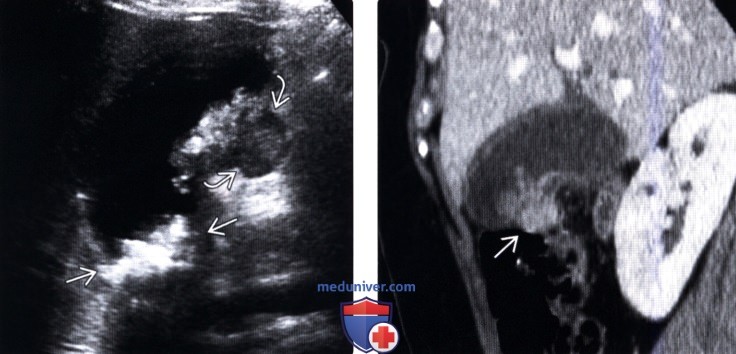
(Левый) У женщины 37 лет с острыми болями в правом верхнем квадранте живота на сагиттальном УЗ срезе желчного пузыря визуализируются отбрасывающие тень конкременты и сладж, а также опухолевидное дольчатое локальное утолщение стенки, прорастающее трансмурально.
(Правый) При КТ с контрастным усилением в режиме мульти планарной реконструкции в той же сагиттальной плоскости определяется полипоидное объемное образование стенки желчного пузыря, накапливающее контраст.
г) Патология:
1. Общая характеристика:
• Этиология:
о Патогенез:
- Чаще всего сопровождается конкрементами желчного пузыря — слущивание/изъязвление слизистой оболочки — регенерация — метаплазия/дисплазия
- Реже развивается в результате малигнизации аденоматозных полипов
• Обычно поражает дно или шейку желчного пузыря
• Тонкий мышечный слой и близость печени, лимфатических узлов и сосудистой сети — раннее местное, лимфогенное и гематогенное распространение:
о Прорастание сквозь серозную оболочку — диссеминация в брюшину (асцит, отсевы в сальник/брюшину)
2. Стадии, степени и классификация рака желчного пузыря:
• Стадия I: ограничена слизистой оболочкой
• Стадия II: поражены слизистая оболочка и мышечный слой
• Стадия III: распространяется на серозную оболочку
• Стадия IV: поражение лимфоузлов:
о Состояние лимфоузлов имеет наибольшее значение для общего прогноза
• Стадия V: распространение непосредственно в печень или отдаленные метастазы
3. Микроскопия:
• Аденокарцинома (80-95%)
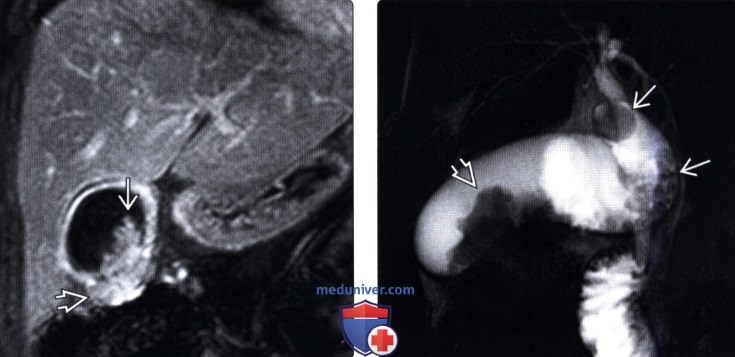
(Левый) При динамической МРТ в постгадолиниевую фазу в корональной плоскости наблюдается отсроченное прогрессирующее накопление контраста дольчатым полипоидным образованием, также виден дефект контрастной стенки желчного пузыря.
(Правый) У этого же пациента при МР холангиопанкреатографии определяются конкременты шейки и тела желчного пузыря и дольчатое полипоидное образование, пролабирующее в просвет желчного пузыря.
д) Клинические особенности:
1. Проявления рака желчного пузыря:
• Наиболее частые жалобы/симптомы:
о Боли в правом верхнем квадранте живота, потеря веса, анорексия, лихорадка
о Желтуха: когда опухоль прорастает общий или правый печеночные или общий желчный протоки
2. Демография:
• Возраст:
о Средний возраст: 65 лет
• Пол:
о Ж:М 3:1; женский пол является независимым фактором риска
4. Течение и прогноз:
• Наиболее важными прогностическими факторами являются гистологический тип и стадия на момент постановки диагноза
• Распространяется путем местной инвазии в печень, поражает лимфоузлы ворот печени и парааортальные узлы, гематогенным путем распространяется в печень
5. Лечение рака желчного пузыря:
• На ранних стадиях (Tis или Т1а): традиционная холецистэктомия
• При распространении за пределы мышечного слоя: радикальная холецистэктомия ± частичная гепатэктомия ± диссекция лимфоузлов
• Профилактическое лечение: пациентам старше 50 лет при размерах полипов более 10 мм рекомендуется холецистэктомия
е) Диагностическая памятка:
1. Следует учесть:
• Чаще всего становится случайной диагностической находкой после холецистэктомии по поводу предположительно доброкачественного заболевания
2. Советы по интерпретации изображений:
• Объемное образование, инфильтрирующее ямку желчного пузыря и прорастающее в печень
• Крупное полипоидное образование слизистой желчного пузыря с собственной кровеносной системой
• Сопровождается лимфаденопатией близлежащих лимфоузлов
ж) Список использованной литературы:
1. Kim JH et ah High-resolution sonography for distinguishing neoplastic gallbladder polyps and staging gallbladder cancer. AJR Ami Roentgenol. 204(2):W150-9, 2015
2. Cariati A et al: Gallbladder cancers: associated conditions, histological types, prognosis, and prevention. Eur J Gastroenterol Hepatol. 26(5):562-9, 2014
3. Pitt SC et al: Incidental gallbladder cancer at cholecystectomy: when should the surgeon be suspicious? Ann Surg. 260(1): 128-33, 2014
4. Runner GJ et al: Gallbladder wall thickening. AJR Am J Roentgenol. 202(1):W1 -W12, 2014
5. Wernberg JA et al: Gallbladder cancer. Surg Clin North Am. 94(2):343 60, 2014
6. Xu JM et al: Differential diagnosis of gallbladder wall thickening: the usefulness of contrast-enhanced ultrasound. Ultrasound Med Biol. 40(12):2794-804, 2014
7. Zemour J et al: Gallbladder tumor and pseudotumor: Diagnosis and manage-ment.J Vise Surg. 151 (4):289-300, 2014
8. Cairns V et al: Risk and Cost-effectiveness of Surveillance Followed by Cholecystectomy for Gallbladder Polyps. Arch Surg. 147(12): 1078-83, 2012
9. Kai К et al: Clinicopathologic features of advanced gallbladder cancer associated with adenomyomatosis. Virchows Arch. 459(6):573-80, 2011
10. Edge SB et al: AJCC Cancer Staging Manual, 7th ed. New York: Springer, 2010
11. Meacock LM et al: Evaluation of gallbladder and biliary duct disease using microbubble contrast-enhanced ultrasound. Br J Radiol. 83(991):615-27, 2010
12. Catalano OA et al: MR imaging of the gallbladder: a pictorial essay. Radio graphics. 28(1):135-55; quiz324, 2008
- Вернуться в оглавление раздела "Лучевая медицина"
Редактор: Искандер Милевски. Дата публикации: 6.11.2019
Самой опасной патологией этого органа является онкология желчного пузыря.
Рак желчного пузыря представляет собой мутационный процесс, когда здоровые клетки изменяются на молекулярном уровне ДНК. Подобные изменения приводят к их стремительному и бесконтрольному делению, которое со временем приводит к формированию злокачественной опухоли.
На поздних, запущенных стадиях болезни эта опухоль выходит за пределы этого внутреннего органа. Наиболее подвержены этой злокачественной патологии женщины преклонного возраста. В данном случае как никогда важно вовремя обнаружить заболевание, поскольку на ранних стадиях рак желчного пузыря можно вылечить. В связи с этим, как только проявляются первые симптомы патологии этого внутреннего органа (о них мы поговорим далее), необходимо незамедлительно обратиться за медицинской помощью.
Причины образования рака желчного пузыря
К факторам, влияющим на возникновение и развитие болезни относят:
- Желчнокаменная болезнь (клетки подвергаются мутации и бесконтрольному росту при травмировании слизистой оболочки органа расположенными внутри камнями).
- Воспаление желчного пузыря в хронической форме (холецистит).
- Инфекционные заболевания (хеликобактерная, сальмонеллёз и др.).
- Кисты и полипы в желчном пузыре.
- Избыточная масса тела.
- Нарушение функций поджелудочной железы.
- Воспаление протоков в печени и застой желчи.
- Вредные привычки (злоупотребление алкоголем, курение).
- Контакт с химическими канцерогенами (чаще у работников металлургической промышленности).
- Гормональные нарушения (в частности у женщин).
- Преобладание в рационе жареной и жирной пищи (в т. ч. фастфуд) при недостаточном количестве клетчатки.
При наличии желчнокаменной болезни специалистами выявлена следующая закономерность: при диаметре камней от 2-3 см риск развития рака повышается в несколько раз.
Основные принципы питания при заболеваниях желчного пузыря и его протоков
При холецистите, как правило, переходят с трехразового питания на четырех или шестиразовое. Это делается для того, чтобы уменьшить порцию еды, потребляемую за раз. Пациенту в неострой форме заболевания прописывают диету, всецело основанную на диете №5. Ее основным принципом является является повышение количества растительных масел в рационе и снижение потребляемых углеводов.
На этапе перехода от диетотерапии к принципам здорового питания, важно поддержать пациента. Для многих слово диета ассоциируется с ограничениями и лишениями. Однако стол №5 изобилует вкусными и полезными блюдами.
Принципы стола №5:
- В день пациенту разрешается употреблять 45 г животных белков и 40 г растительных.
- Не более 10 г соли в день.
- Животных жиров можно не более 75 г и максимальное количество углеводов 330 г.
- Принцип дробного питания — 6 раз в день. Из них три приема пищи основные и три перекуса. Между приемами пищи должен быть промежуток в 3-4 часа. Это позволяет контролировать и нормализовывать выработку желчи.
- Необходимо употреблять не менее двух литров воды в день. Это помогает эвакуации желчи из пузыря, улучшает работу почек.
- Холодная и горячая пища запрещены к употреблению. Комфортная температура еды должна быть в районе 16-17 градусов.
- Очень важно отказаться от употребления алкогольных напитков.
- Вся пища должна быть приготовлена на пару или отварена. Ни в коем случае нельзя употреблять жареную пищу. И важно помнить, что в период обострения бульон от вареных мяса или рыбы противопоказан ко введению в рацион.
- Растительные масла важно употреблять в свежем виде, не подвергая термическому нагреванию.
- И ежедневно в рационе должны присутствовать свежие овощи и фрукты. Их также можно запекать и отваривать.
Симптомы и признаки
Заболевание может проявляться в виде следующих симптомов:
- Время от времени возникающая тупая боль в правом боку (в подреберье).
- Отсутствие или снижение аппетита.
- Вялость и постоянная слабость в теле.
- Повышенная температура.
- Резкое снижение массы тела.
- Кожный зуд.
- Изменение цвета кала и мочи.
- Заметная желтизна кожи и белков глаз.
- Периодически возникающая тошнота и рвота.
- Водянка (при закупорке желчных протоков опухолью).
- Интоксикация организма (при попадании желчи в кровь).
Первоначально болезнь протекает бессимптомно и только на поздних стадиях приобретает ярко выраженные симптомы. Зачастую рак обнаруживают во время операции по удалению камней.
Причины заболевания
Не смотря на стремительный прогресс медицины, на сегодня основная причина развития рака желчного не установлена. Но выделяются факторы, которые могут спровоцировать мутацию здоровых клеток в раковые:
- Принадлежность к женскому полу.
- Возраст старше 60-65 лет.
- Генетическая предрасположенность к онкологическим заболеваниям.
- Снижение уровня иммунитета.
- Постоянные стрессы, частые нервные потрясения.
- Неправильное питание с преобладанием острых, соленых, маринованных, кислых блюд, пристрастие к алкоголю и другим вредным привычкам.
При раковой опухоли данного органа желчь не может полноценно выводиться из организма, что может иметь самые неприятные последствия для человеческого организма.
Стадии развития рака
Как правило, болезнь протекает через несколько стадий. К ним относят:
- Предраковая стадия — повреждённые клетки находятся в слизистой оболочке органа и в любой момент могут перейти в злокачественную форму.
- Начальная стадия — первый этап формирования онкологии, затрагивающий не только слизистую оболочку, но и мышечный слой (при своевременном лечении возможно полное восстановление).
- Вторая — распространение рака на окружающие ткани органа.
- Третья — опухоль доходит до кровеносных сосудов печени и других близкорасположенных органов.
- Четвёртая — метастазы полностью покрывают лимфоузлы и соседние органы.
В большинстве случаев при распространении опухоли за пределы слизистой желчного пузыря (на другие органы, лимфоузлы) её не удаётся устранить полностью (неоперабельный рак).
Стадии
По классификации TNM в развитии рака желчного пузыря выделяют такие стадии:
| Название стадии | Характеристика |
| Tis | В тканях органа скапливаются атипичные клетки |
| T1 | происходит формирование злокачественной опухоли |
| T1a | рак поражает слизистую оболочку |
| T1б | происходит прорастание в мышечный слой |
| T2 | поражается околомышечная ткань, лимфатические узлы |
| T3 | опухоль распространяется на печень или другой близлежащий орган |
| T4 | множественные метастазы поражают внепеченочные органы и структуры, воротную вену |
Преинвазивная форма не проявляется клинически. Обнаружить ее можно только путем гистологического обследования. В тканях обнаруживаются клетки или их скопления. Развитие такого рака может продолжаться несколько лет и характеризоваться небольшими отклонениями в функции органа. Под действием неблагоприятных условий он переходит в инвазивную форму. Скорость прогрессирования зависит от иммунитета и сопутствующих заболеваний больного.
Опухоль увеличивается в размере, прорастает в глубоколежащие слои, окружающие ткани и органы.
Инвазивная форма рака характеризуется множественными осложнениями:
Первые симптомы и проявления появляются только на этой стадии. Боль, обусловленная опухолью тупая, ноющая, носит постоянный характер. По мере распространения процесса она становится нестерпимой.
Позже присоединяются признаки интоксикации:
- резкое похудание;
- повышенная утомляемость;
- ночная потливость;
- потеря аппетита;
- повышение температуры тела.
Если пациент предъявляет эти жалобы и не связывает их с какими-либо причинами, врач обязан провести обследования для исключения новообразования.
Наиболее часто рак желчного пузыря распространяется на следующие органы:
Рак желчного пузыря с метастазами в печень отмечается у 85-90% умерших больных.
На втором месте по распространению метастазов находятся легкие. У больного появляется одышка, кашель с мокротой, осиплость голоса.
При метастазировании в яичники у женщин появляются признаки альгодисменореи, нарушения мочеиспускания, запоры или диарея, болезненность молочных желез.
При лимфогенном метастазировании поражаются лимфатические узлы печеночно-двенадцатиперстной связки, затем панкреатодуоденальные.
Лечение рака желчного пузыря
В качестве лечения применяются следующие методы:
- Хирургическое вмешательство — больному полностью удаляют поражённый орган и окружающие ткани. Метод применим на ранней стадии болезни.
- Лучевая терапия — используются рентгеновское и другие виды излучения. Процедура позволяет удалить не только повреждённый участки органа, но и предупреждают последующий рост раковых клеток.
- Химиотерапия — осуществляется с помощью химических веществ (внутривенным способом или при непосредственном употреблении внутрь), позволяя тем самым уничтожить раковые клетки.
- Использование радиосенсибилизаторов — как правило, применяется совместно с лучевой терапией, делая раковые клетки более чувствительными к излучениям. В конечном итоге это позволяет уничтожить большую часть повреждённых клеток.
- Гипертермия — воздействие на ткани тела с помощью высоких температур.
При распространении метастазов в другие части тела после терапии возможен рецидив (на близкорасположенные органы и ткани).
Особенности диет после операции
Следует иметь ввиду, что у онкобольного биохимические процессы не столь стабильны, а хирургический стресс способен их серьезно поколебать. Боль и страх стимулируют выброс гормонов и биологически активных веществ, усиливая обменные реакции, нарушая тем зыбкий баланс электролитов.
При оперативном вмешательстве на органах желудочно-кишечного тракта вынужденно прибегают к длительному ограничению питания естественным способом, несколько дней все питательные вещества могут вводится только внутривенно, затем совмещаться с жидкими энтеральными смесями. Нормальную пищу, но не по консистенции, можно ждать больше недели.
Если не требуется щадить желудочно-кишечный тракт, то уже со вторых суток после операции возможно питание нормальными продуктами в протертом и перемолотом виде, богатых белками и жирами, но с ограничением солености.
Прогноз и профилактика
Прогноз благоприятный только в том случае, если болезнь удалось выявить и устранить на ранней стадии, лечение на более поздних этапах развития болезни редко приводит к полному выздоровлению (возможен летальный исход).
В качестве профилактических мер специалисты рекомендуют:
- Своевременно лечить желчнокаменную болезнь.
- Избавиться от вредных привычек.
- По возможности снизить лишний вес.
- Осуществлять прогулки на свежем воздухе.
- Изменить рацион питания: отказаться от жареной и жирной пищи (в т. ч. красного мяса), употребления крепкого чая и кофе, уменьшить количество сладостей и изделий из белой муки. В рацион необходимо включить злаковые, овощи, сладкие фрукты, чёрный хлеб, кисломолочные продукты, овощные бульоны и др.
Рак желчного пузыря — серьёзное онкологическое заболевание, которое может привести к необратимым последствиям. Поэтому болезнь необходимо выявить и устранить как можно раньше. В случае если метастазы распространились в другие органы и ткани, едва ли возможен благоприятный исход. Также важен психологический настрой пациента и соблюдение предписываемых рекомендаций лечащего врача (в т. ч. отказ от вредных привычек и правильное питание).
Лечение
Вопрос о том, что делать, когда диагностирован рак желчного пузыря, беспокоит многих больных, имеющих в анамнезе желчнокаменную болезнь и находящихся в группе риска.
Хирургическое лечение рака желчного пузыря возможно лишь на ранних этапах развития опухолевого процесса. Если образование распространилось на слизистую и подслизистую оболочку выполняют холецистэктомию. В случае обширной распространенности проводят удаление желчного пузыря с 4 и 5 сегментами печени, регионарных лимфоузлов и гепатодуоденальной связки.
После оперативного вмешательства используется адьювантная химиотерапия фторурацилом и гемцитабином, чтобы исключить дальнейшее возникновение раковых клеток.
При неоперабельной опухоли показана паллиативная помощь в виде химиолучевой терапии. Она включает облучение самого новообразования и лимфоузлов. В качестве обезболивающих средств используются ненаркотические анальгетики.
Виды и проявления патологии
Существуют различные формы РЖП в зависимости от того, где они находятся и как они выглядят:
- Инфильтративный рак — наиболее распространенная форма. Он имеет неправильную форму, а также распространяется в стенке органа.
- Узелковый выглядит как маленькие круглые комочки. Он часто прорастает через стенку органа.
- Папиллярный — врастает в полость органа. Это похоже на маленький сосок или цветную капусту.
Наиболее распространенным типом раковой опухоли желчного пузыря считается аденокарцинома. На ее долю приходится более 90% всех случаев. Есть несколько подтипов этой опухоли, в том числе:
- билиарная аденокарцинома;
- аденокарцинома кишечного типа;
- папиллярная аденокарцинома.
Папиллярные аденокарциномы распространяются реже, чем другие виды аденокарцином, поэтому у них, как правило, лучший прогноз (прогноз).
Редкие типы РЖП включают плоскоклеточный рак, саркому, лимфому, меланому, карциноидный, нейроэндокринный рак.
Основным симптомом РЖП становится боль в животе, которая не проходит. Она возникает обычно на правой стороне в верхней части живота. Помимо боли есть также другие признаки рака желчного пузыря.
Рак желчного пузыря, первые симптомы:
- тошнота;
- рвота;
- непереносимость жирной пищи;
- потеря аппетита;
- лихорадка, озноб;
Продвинутые стадии РЖП могут вызывать другие симптомы:
- желтуха возникает, когда опухоль блокирует протоки — желчь накапливается в крови и тканях организма;
- кожный зуд, вызванный желтухой;
- потеря веса;
- чувствительность в правой части верхней части живота;
- увеличение размера печени;
- накопление жидкости в животе (асцит).
Рецепты диетических блюд
Суп с кабачками
Состав продуктов: кабачки, картофель, помидоры, морковь, лук, петрушка (корень), сливочное масло, овощной отвар, сметана 10%.
Овощи: морковь, лук репчатый, корень петрушки нарезать и протушить в воде с добавлением сливочного масла.
Следует также обратить особое внимание, если изменились жалобы больного – увеличилась общая интенсивность и продолжительность боли, снизилась эффективность применяемых ранее препаратов, появилась выраженная слабость, озноб, зуд кожи.
- На УЗИ и при помощи компьютерной томографии можно достаточно достоверно подтвердить диагноз при определении утолщения стенок желчного пузыря и увеличению лимфатических узлов. Под контролем УЗИ, кроме того, удобно проводить биопсию.
- Дополнением к общим методикам может служить определение функциональных проб печени, наличие раково-эмбрионального антигена, холангиография.
Излечение от такого заболевания, как рак желчного пузыря, возможно только на первых стадиях.
Диета требует отказа от:
- винограда и сока из него;
- капусты;
- грибных супов и окрошки;
- черного хлеба;
- оладьев;
- мясных продуктов.
Для уменьшения болей желательно принимать в пищу пшеничные отруби. Их перед употреблением нужно залить кипятком на 25 минут, оставить для запаривания. После воду слить, кушать по 2 чайные ложки 3 раза в день вместе с едой.
Диета при больном желчедепонирующем органе может содержать:
- молочные супы с макаронами;
- укроп, петрушка, лавровый лист;
- пастила, зефир на яблочной основе;
- небольшое количество орехов, которые нужно очистить перед едой.
Какая диета при заболеваниях желчевыводящих путей?
Неполноценное и несбалансированное питание несет определяющее значение в этиологии развития воспаления в желчных путях. Жареные, маринованные, жирные и пряные блюда, богатые холестерином и липидами, переедание и нерегулярный прием пищи сильно влияют на качество биохимических процессов в организме.
- сливочное масло;
- чай с молоком
Второй завтрак
Обед
- суп-лапша овощной;
- голубцы с мясом и рисом;
- компот из сухофруктов
Полдник
Ужин
- судак в сметане;
- отварной рис;
- некислая квашеная капуста;
- сок абрикосовый
Читайте также:

