Диагностика стадий рака предстательной железы
Для определения успешной стратегии и тактики лечения своевременная диагностика рака предстательной железы имеет решающее значение. На сегодняшний день существует ряд методик, позволяющих с той или иной степенью достоверности выявить заболевание либо уточнить его стадию. Некоторые из них проводятся амбулаторно, для других необходимым условием является госпитализация пациента в стационар.
Начнем с исследований, которые осуществляются в обязательном порядке для постановки либо исключения данного диагноза.
Как определить рак простаты
Первое исследование, которое в обязательном порядке предложит пациенту специалист, — ректальное пальпирование предстательной железы. Поскольку этот орган располагается рядом с прямой кишкой, через нее можно прощупать даже небольшие неровности и уплотнения.
Подобная диагностика рака простаты не позволяет сразу же установить окончательный диагноз – уплотнения в области предстательной железы могут свидетельствовать и о наличии иных патологий. Поэтому следующим этапом становится направление пациента на лабораторный анализ крови.
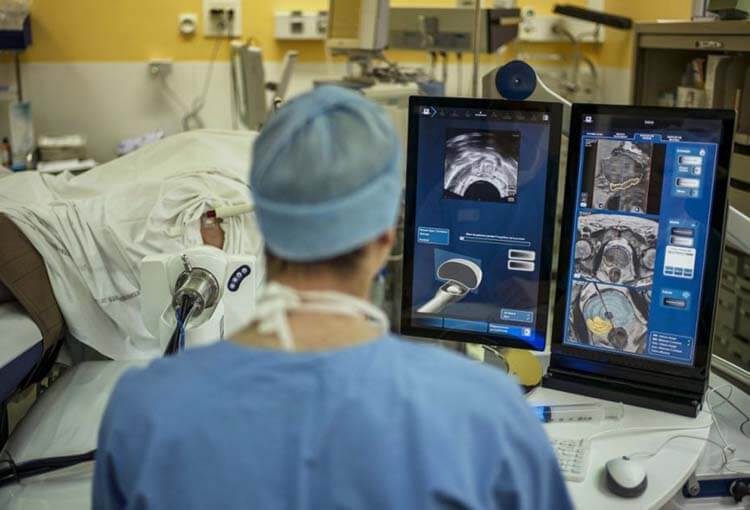
Здесь мужчина сдает кровь на уровень простат-специфического антигена (ПСА). В норме показатель не должен превышать 4 нг/мг. Его повышение до 10 нг/мг может свидетельствовать об онкологии в предстательной железе 1-2 стадии, а до 20 нг/мг – о злокачественном процессе 3-4 стадии.
Однако этот метод также не может быть однозначно показательным при диагностике рака простаты у мужчин. Встречаются пациенты, у которых при точно установленном наличии новообразования злокачественного типа уровень ПСА в крови не превышает норму здорового человека.
В то же время, помимо рака простаты, существуют и другие патологические состояния, приводящие к повышенному уровню ПСА в крови. Это, в частности:
- доброкачественная гиперплазия простаты;
- простатит;
- возрастные физиологические изменения в организме.
Временно повысить уровень простат-специфического антигена в крови пациента может также эякуляция. Поэтому врачи настоятельно рекомендуют воздерживаться от половых контактов в течение 5-7 дней перед сдачей анализа.
Говоря о том, как диагностируют рак простаты, в первую очередь упоминают вышеописанные методы. Они являются основными, но не единственными. Если у врача возникли сомнения в постановке диагноза, он может назначить и другие диагностические процедуры:
Узнав о том, как определить рак простаты, перейдем к следующему этапу – исследованиям, позволяющим оценить степень распространения онкологического процесса, на основании этого установить стадию заболевания, соответственно, разработать максимально эффективную схему лечения и определиться с прогнозом для пациента.
В данном контексте речь пойдет о методах визуализации в диагностике рака предстательной железы у мужчин с целью оценки объема поражений соседних органов и тканей.
В этой связи пациенту могут назначить:
- радиологическое сканирование костных тканей с использованием контраста, содержащего небольшое количество радиоактивных компонентов. Вещество наносит организму очень незначительный вред, а его применение не вызывает у пациента неприятных ощущений. Накапливаясь в костях, контраст выделяет участки с видоизмененными клетками. Это позволяет предположить наличие рака простаты с метастазами в кости. Следует, однако, учитывать, что результат может указывать не только на распространенный онкологический процесс, но и на другие заболевания, например, артрит. Поэтому такой метод как самостоятельный не применяется – его целесообразно назначать в комплексе с другими исследованиями;
- радиосканирование простаты. Метод аналогичен предыдущему, но объектом в этом случае становится предстательная железа пациента;
- компьютерная томография. Ее используют для того, чтобы понять, захватил ли онкологический процесс лимфоузлы, расположенные в тазовой области. КТ представляет собой серию снимков в разных проекциях с использованием рентгеновских лучей;
- магнитно-резонансная томография. Процедура схожа с предыдущей, отличие заключается в том, что для создания снимков используются магнитное поле и радиоволны. По продолжительности магнитно-ядерное резонансное исследование является более длительным, нежели компьютерная томография. Зато МРТ позволяет получить четкие детализированные снимки мочевого пузыря и семенных пузырьков и определить, распространился ли на них злокачественный опухолевой процесс.
- биопсия лимфоузлов. Данный метод позволяет определить, распространился ли и в каком объеме захватил лимфатические узлы злокачественный процесс. Процедура может проводиться как во время хирургического вмешательства, так и отдельно – лапароскопическим методом или с помощью специальной иглы.
Решение о том, как определить рак предстательной железы и какие исследования будут наиболее показательными, принимает лечащий врач с учетом возраста, состояния симптомов и жалоб пациента.
Рак предстательной железы – это распространенное заболевание среди мужчин старше 50 лет, занимает 3 место после злокачественных опухолей легких и желудка. Болезнь представляет проблему в онкоурологии, так как в 80-92% случаев выявляется только на 3-4 стадии. Это связано с бессимптомным протеканием патологии и неправильной организацией ранней диагностики. Наиболее распространенная форма новообразования (более 90% диагнозов) – аденокарцинома.
Узнайте симптомы на начальных стадиях, признаки рака простаты, способы лечения, прогноз – сколько живут с метастазами.
- Классификация и обозначение стадий рака ↓
- Особенности клинической картины ↓
- 1 стадия ↓
- 2 стадия ↓
- 3 и 4 стадия ↓
- Эректильная функция при раке простаты ↓
- Эффективные методы лечения и прогноз ↓
- Лечение 1 стадии рака простаты ↓
- Как проходит лечение на 2 ↓
- Лечение на 3 и 4 ↓
- Продолжительность жизни при разных стадиях рака простаты ↓

Классификация и обозначение стадий рака
По системе TNM (международный классификатор стадий злокачественных опухолей) новообразование обозначают буквами: T – первичная опухоль, N – распространение метастазов в близлежащие лимфатические узлы, M – отдаленные метастазы.
Степени рака предстательной железы обозначается буквами:
- TX – полученных данных не хватает для постановки утвердительного диагноза.
- T0 – первичная опухоль не обнаружена.
- T1 (a, b, c) – рак чаще выявляют случайно при взятии тканей на биопсию, не выявляется при других методах диагностики (пальпация, рентгенологическое исследование), не проявляется клиническими симптомами.
- T2 (a, b, c) – опухоль локализуется только в предстательной железе, поражает одну или обе доли.
- T3 (a, b) – рак выходит за границы капсулы простаты, распространяется в семенные пузырьки.
- T4 – неподвижное новообразование, рак распространяется на прямую кишку, мочевой пузырь, стенку малого и большого таза.
- NX – оценить изменения в лимфоузлах невозможно.
- N0 – метастазы в лимфатической системе отсутствуют.
- N1-N2 – региональные узлы поражены метастазами.
- MX – нет возможности выявить отдаленные метастазы.
- M0 – признаков наличия метастазов нет.
- M1(a, b, c) – отдаленные метастазы в лимфоузлах, костях, других внутренних органах.

Особенности клинической картины
Для злокачественной опухоли предстательной железы характерно длительное латентное течение. Специфических симптомов, отличающих патологию от других заболеваний, нет.
Рак простаты на этапе зарождения протекает бессимптомно. Мужчина не испытывает никакого дискомфорта при мочеиспускании, эректильная функция и трудоспособность не нарушена.
При осмотре (пальпации) уролога отсутствуют такой признак, как увеличение железы. На лабораторных анализах общие показатели крови и мочи в норме.


Признаки второй стадии рака:
- Начало акта мочеиспускания затруднено;
- Прерывистая или слабая струя урины;
- Недержание;
- Болезненность, жжение при семяизвержении, опорожнении пузыря;
- Частые позывы к мочеиспусканию;
- Эректильная дисфункция;
- Наличие крови или семенной жидкости в моче;
- Боли над лобком, в области промежности, в тазу, связанные с нарушением оттока мочи и ее скоплением в почечной лоханке.

Симптомы заболевания на поздних стадиях обусловлены наличием метастазов в близлежащие и отдаленные внутренние органы.
Мужчины испытывают стойкие, постоянно длящиеся тупые боли в ребрах, позвоночнике. Эти признаки напрямую указывают на метастазы в костной системе. Из-за лимфостаза (застоя лимфы) появляются отеки нижних конечностей.
На последних стадиях мужчины стремительно теряют в весе на фоне крайнего истощения организма, развивается анемия. Пациенты физически слабые, вялые, происходят изменения в психике больных.
Сохранение эрекция – один из важных вопросов, который беспокоит мужчин с опухолями простаты. Предстоящее лечение и его воздействие на функциональность предстательной железы тревожит мужчин всех возрастов.
В зависимости от методики лечения, эректильная дисфункция наблюдается у 14-97% пациентов. Малоинвазивная дистанционная радиотерапия позволяет избежать проблемы 80% мужчинам.
После радикального удаления дисфункция сохраняется у 70% пациентов. Такой метод лечения не является приговором. Если хирург выбрал правильную тактику и сохранил нервно-сосудистый комплекс, это сохраняет эрекцию на высоком уровне. При этом мужчина должен выполнять одно условие – систематический прием ингибиторов ФДЭ (препараты для лечения эректильной дисфункции).
Эффективные методы лечения и прогноз
Варианты лечения опухоли предстательной железы зависят от степени запущенности патологии. Нет клинических выводов о том, что какой-то один из методов превосходит другие. Комплекс и схемы терапии подбирает врач в индивидуальном порядке.

В начале зарождения опухоли, когда отсутствуют симптомы, и нет возможности дифференцировать атипичные клетки, рекомендуют активное наблюдение пациента. Мужчинам молодого возраста при точном определении злокачественного процесса проводят радикальную простатэктомию (полное удаление). Если опухоль трудно дифференцировать, назначают лучевую терапию. Прогноз благоприятный с долгой продолжительностью жизни.
Если по показаниям пациенту нельзя проводить операцию, прибегают к малоинвазивным методикам – брахитерапия простаты, высокоинтенсивная фокусированная УЗ-абляция, криоабляция. Но в этом случае есть высокий риск рецидива заболевания.
Стандартное лечение включает такие методики:
![]()
Радикальная простатэктомия;- Лучевая терапия – при противопоказаниях к хирургическому лечению, ослабленным пациентам с хроническими внутренними болезнями;
- Гормональная терапия;
- Комбинированные методы – научных отчетов об улучшении выживаемости пациентов нет, лучшим вариантом считают гормонотерапию в течение 2-3 лет в сочетании с облучением.
Прогноз благоприятный, выживаемость более 10 лет.
Выработка мужских гормонов провоцирует стремительное разрастание опухоли и распространению метастазов. Поэтому пациентам проводят энуклеацию яичек – удаление части органа, продуцирующего тестостерон.
Параллельно проводят химиотерапию и гормонотерапию.

Для пациентов, проходивших лечение на первой стадии, велика вероятность полного излечения, продолжительность жизни у 86% случаях – более 10 лет.
На второй стадии при удачно проведенном лечении жизнь мужчины продлится долго без негативных последствий для репродуктивной функции. Для пациентов с плохо дифференцированным раком, ослабленным, пожилым после облучения прогноз составляет от 5 до 10 лет.
Выживаемость после разных способов лечения рака простаты:
- простатэктомия – 10 лет и более до 55-60% пациентов, 5 лет – 74-82%;
- лучевая терапия – 10-летний прогноз у 48% больных, 5-летний – 80%;
- после удаления яичек при постоянной гормональной терапии – выживаемость 5 лет у 55% пациентов.
Для своевременного выявления рака предстательной железы мужчинам старше 45 лет рекомендуют обследование у уролога раз в год. Скрининг включает пальцевой (ректальный) метод, трансректальное ультразвуковое исследование, лабораторные анализы на определение простатического специфического антигена.
Рак предстательной железы (РПЖ) все больше привлекает внимание онкологов. Заболеваемость им стремительно растет, особенно среди пожилых мужчин. Эта локализация рака занимает 2–3 место по частоте среди впервые выявляемых онкологических диагнозов в развитых странах.
По причинам смертности у мужчин РПЖ – на втором месте после рака легкого. Несмотря на внедряемый скрининг, около 50% впервые установленных карцином простаты — это третья и четвертая стадия.
РПЖ, выявленный на ранней стадии, в 90% полностью излечивается, что обуславливает необходимость своевременного обследования.
Диагностика рака предстательной железы: группа риска
Мужчины старше 50 лет должны помнить об этом заболевании. Посетить врача рекомендуется при наличии следующих симптомов:
- учащенное мочеиспускание, особенно подозрительны подъемы в туалет в ночное время; затруднение акта мочеиспускания;
- изменения самого процесса мочеиспускания: ослабление или разбрызгивание струи, чувство неудовлетворенности после посещения туалета, неполное опорожнение пузыря;
- ослабление потенции; примесь крови в сперме или моче.
Симптомы эти неспецифические, они встречаются и при доброкачественной гиперплазии, которая также выявляется после 50-60 лет. Тем не менее риск заболеть раком ПЖ присутствует у трети мужчин пожилого возраста.
Проверяться должны мужчины и без признаков патологии, так как на раннем этапе развития РПЖ может никак себя не проявлять. Рекомендовано проходить осмотр у уролога лицам старше 50 лет 1 раз в 2 года.
Люди, кровные родственники которых больны РПЖ, более подвержены развитию карциномы, т.к. предрасполагающая наследственность является фактором риска развития этой опухоли. Шанс заболеть раком ПЖ в 2–3 раза выше у мужчин, у кого в семье по мужской линии (отец, брат) установлен данный диагноз. Если же РПЖ диагностирован у двух родственников, риск увеличивается до 8 раз.
Скрининг
Скринингом называется массовое обследование лиц группы риска с целью выявления бессимптомной патологии. Так как рак простаты на начальных этапах чаще всего не проявляется, очень важно найти методы его раннего выявления.
В отношении РПЖ скринингом считается пальцевое исследование простаты и определение показателя ПСА (простатспецифического антигена) в крови.
В существующем, на настоящий момент, в России порядке прохождения диспансеризации взрослого населения предусмотрено определение общего ПСА в возрасте 45 и 51 года. При выявлении отклонений от нормы – консультация хирурга или уролога. Сроки, периодичность и обязательность обследования для всех мужчин в настоящее время пересматриваются. Скрининг имеет свои недостатки, многие ученые высказываются за добровольное и индивидуальное принятие решения в этом вопросе.
Пальцевое ректальное исследование (ПРИ)
Простата хорошо прощупывается через стенку прямой кишки. Метод простой, доступный, проводят его как урологи, так и обычные хирурги. Но таким способом выявляются только опухоли, расположенные в задней периферической зоне.
В норме железа эластической консистенции, размером примерно с грецкий орех, податлива при надавливании, симметрична, с ровными контурами. Слизистая прямой кишки над ней подвижна.
При пальпации врач обращает внимание на:
- очаговые образования (бугристость поверхности);
- асимметрию железы; нечеткость контуров;
- неподвижность простаты при давлении на нее;
- наличие тяжей инфильтрата по верхнему краю железы;
- в запущенных случаях – большая опухоль, очень плотной консистенции, далеко выступающая в просвет кишки.
Наличие хотя бы одного пальпируемого признака должно стать сигналом к дальнейшему обследованию. Однако этот метод мало информативен и не подходит для скрининга. Эффективность ранней диагностики рака предстательной железы при пальпации через прямую кишку не превышает 4%.
Лабораторные критерии
- Общий анализ крови. На начальных этапах — неинформативен, т.к. показатели остаются в пределах референтных значений. На поздних стадиях определяется анемия, лейкоцитоз, увеличение СОЭ.
- Анализ мочи – возможна макро- и микрогематурия (наличие крови), протеинурия(белок в моче), определение избыточного количества лейкоцитов.
- Уровень ПСА.
ПСА как маркер диагностики РПЖ
ПСА – гликопротеин, вырабатываемый секреторным эпителием простаты. Это тканевой белок, его количество повышается в крови не только при карциномах, но и при доброкачественной аденоме и хронических воспалительных процессах. Различные манипуляции (массаж простаты, катетеризация мочевого пузыря, пальцевое ректальное исследование) увеличивают концентрацию ПСА на несколько дней, а инвазивные вмешательства (биопсия, трансуретральная резекция) – на несколько недель. На этот анализ может влиять прием алкоголя и предшествующий половой акт.
Средним нормальным считается уровень 2,5 нг/мл. С возрастом референтные значения расширяются. У лиц старше 70 лет содержание ПСА до 6,5 нг/мл не считается патологией.
ПСА в крови находится как в свободном, так и в связанном с белками состоянии. Сумма этих двух фракций и составляет цифру общего ПСА.
Считается, что повышение данного показателя до 10 нг/мл чаще связано с ДГПЖ, а при цифре > 10 нг/мл – более вероятен РПЖ. В целом чем выше уровень ПСА, тем чаще выявляется карцинома простаты. В то же время у 13% мужчин с верифицированной карциномой уровень ПСА был в норме.
Однократное впервые выявленное повышение этого показателя не является поводом к немедленной биопсии. ПСА повторяют в динамике, через несколько недель, в отсутствии провоцирующих его повышение факторов, иногда – после курса антибактериальной терапии. Имеет значение также скорость прироста уровня ПСА – вероятность наличия РПЖ возрастает при увеличении этого показателя > 1 нг/мл за год.
PHI складывается из количественного определения общего, свободного ПСА и 2проПСА и их соотношения. Эти три величины объединены расчетной формулой. Чем выше индекс, тем больше вероятность обнаружения злокачественного процесса, и тем четче показания для биопсии. Пороговым значением PHI считается 25.
В конце прошлого века был обнаружен РСА3 (Prostate Cancer Antigen 3). Это новый биомаркер, он более специфичен, чем общий и свободный ПСА, так как присутствует только в злокачественных клетках и не зависит от наличия доброкачественной аденомы, простатита, возраста.
Сейчас PCA3 повсеместно внедряется в практику. Выявляют его в моче, полученной после массажа предстательной железы. Анализ на РСА3 позволяет избежать ненужных биопсий.
Трансректальное ультразвуковое исследование (ТРУЗИ)
После очистительной клизмы в прямую кишку вводится ультразвуковой датчик. Таким образом, он будет максимально приближен к предстательной железе.
Абсолютные признаки опухоли – это собственно визуализация очагового образования. Злокачественный узел чаще локализуется в одной доле органа, реже встречается двустороннее поражение.
Рак предстательной железы на УЗИ визуализируется как неправильной формы очаг с нечеткими краями, структура его – преимущественно гипоэхогенная с гиперэхогенными включениями.
В 1/3 случаев ТРУЗИ не визуализирует прямых признаков опухоли. Необходимо обращать внимание и на косвенные изменения: неровность поверхности железы, нарушение целостности капсулы, нечеткость контуров семенных пузырьков.
Биопсия

Биопсия простаты проводится под местной анестезией под контролем трансректального УЗИ. Забор материала осуществляют толстой иглой, в который набирают столбик ткани высотой 15-20 мм.
Пункцию производят из 8-12 участков. Чем больше объем простаты, тем больше должно быть биопсийных точек.
Материал исследуется для определения наличия злокачественных клеток, гистологического типа опухоли, а также степени агрессивности по шкале Глисона.
Данная шкала применима для аденокарцином, как наиболее распространенного типа опухолей ПЖ и включает в себя 5 степеней дифференцировки злокачественных клеток, пронумерованные соответственно по баллам от 1 до 5. Чем выше показатель, тем более низкодифференцированными клетками (а значит и более злокачественной опухолью) представлен образец.
Индекс Глисона – это сумма двух наиболее распространенных баллов в исследуемых биоптатах. Соответственно он может быть от 2 до 10. Эта цифра представляет прогностическую ценность, так как помогает предсказать скорость распространения рака, метастазирования, общую выживаемость, а также влияет на выбор тактики лечения.
| Индекс шкалы Глисона | Агрессивность рака |
| 2-4 | Низкая |
| 5-6 | Умеренная |
| 7 | Средняя |
| 8-10 | Высокая |
Если первичная биопсия не дала положительных результатов, а подозрения на наличие РПЖ сохраняются, выполняется повторная манипуляция. Особенно она показана при выявлении атипии и неоплазии в трех и более первично взятых биоптатов.
ТУР (трансуретральная резекция) не рекомендуется как целенаправленная процедура для диагностики рака простаты. Но резецированная ткань при проведении этой операции по поводу ДГПЖ обязательно направляется на гистологическое исследование и вполне может стать источником обнаружения злокачественных клеток.
Магнитно-резонансная томография (МРТ) малого таза
Данный метод позволяет определить размеры, распространенность опухоли, прорастание капсулы железы, поражение регионарных лимфоузлов и семенных пузырьков. На МРТ хорошо видны передние отделы простаты, которые недоступны пальпации через стенку прямой кишки и не всегда просматриваются при ТРУЗИ.
Определить стадию заболевания на дооперационном этапе можно только после МРТ. Это обследование обязательно при сумме Глисона > 7 и высоком уровне ПСА (> 20 нг/мл).
Компьютерная томография (КТ)
Преследует те же цели, что и МРТ, но считается менее информативной. Назначается при наличии противопоказаний к МРТ, а также при планировании лучевой терапии.
Для усиления результативности используется дополнительное контрастирование.
Лимфаденэктомия
Это операция, направленная на удаление тазовых лимфоузлов для уточнения их поражения. Проводится при планировании местного радикального лечения РПЖ в тех случаях, когда методы визуализации оставляют сомнения в наличии регионарных метастазов.
ПЭТ КТ (позитронно-эмиссионная компьютерная томография)
Новейший метод радионуклидной и лучевой диагностики. Основные преимущества:
В качестве радиоактивного маркера (или трейсера) используется холин-С11 или F18.
ПЭТ КТ не является пока рутинным методом исследования в силу своей малодоступности и высокой цены. Но в некоторых ситуациях она рекомендуется пациенту для выявления генерализации процесса.
Клинически различают локализованный (T1-2,N0M0), местнораспространённый (T3-4N0-1M0) и генерализованный рак (T1-4N0-1M1).
Больных с клинически локализованными и местнораспространенными стадиями распределяют по степени риска (Д'Амико А.В. и др., 2003):
- низкая: стадия Т1а-с; уровень простатоспецифичного антигена менее 10 нг/мл; градация по Глисону — 2—5; при биопсии — одностороннее поражение менее 50%;
- умеренная: стадия Т2а; уровень простатоспецифичного антигена (ПСА) менее 10 нг/мл; градация по Глисону — 3 + 4 = 7; при биопсии — двустороннее поражение менее 50%;
- высокая: стадия T2b, Т3а-b; уровень ПСА — 10-20 нг/мл; градация по Глисону — более 4 + 3 = 7; при биопсии — поражение более 50%, периневральная инвазия;
- очень высокая: стадия Т4; уровень ПСА более 20 нг/мл; градация по Глисону — более 8; при биопсии — лимфоваскулярная инвазия.
После уточнения диагноза и установления распространённости процесса (локализованный, местнораспространенный или генерализованный) врач и пациент стоят перед выбором метода лечения. В современном обществе огромное значение уделяют качеству жизни больных после начала лечения. Качество жизни без лечения соответствует течению основного заболевания и зависит от прогрессирования онкологического процесса. Изменение качества жизни возникает в основном после начала лечения и применения одного из терапевтических или хирургических методов. Чёткое установление стадии процесса позволяет не только выбрать оптимальный метод лечения, но и прогнозировать дальнейшее течение заболевания.
Определение уровня простатоспецифичного антигена в сочетании с клинической картиной рака предстательной железы (РПЖ) и градацией опухоли по шкале Глисона значительно повышает информативность каждого из перечисленных показателей в установлении патологической стадии рака. А.В. Партии и соавт. (1997) предложили прогностические таблицы, позволяющие прогнозировать дальнейшее распространение опухоли, выбор метода лечения, степень радикальности и прогноз эффективности лечения.
Для оценки распространённости опухоли наиболее часто используют пальцевое ректальное исследование (ПРИ), трансректальное ультразвуковое исследование, определение уровня ПСА и остеосцинтиграфию. При необходимости назначают компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) и рентгенографию грудной клетки. Любой из методов визуализации предназначен для определения стадии и оценки эффективности лечения. После верификации диагноза уролог должен уточнить объём первичной опухоли, ее границы, инвазивный или метастатический потенциал опухоли. Все эти показатели имеют большое значение для прогноза заболевания и выбора метода лечения.
Первичная опухоль (Т)
Прежде всего, следует определить, ограничена опухоль предстательной железой (Т1-2) или выходит за пределы капсулы (Т3-4). Пальцевое исследование часто не позволяет оценить распространённость опухоли. По некоторым данным, результаты пальцевого ректального исследования соответствуют таковым при гистологическом исследовании менее чем у 50% больных. Тем не менее более подробное обследование показано лишь при решении вопроса о радикальном лечении.
Уровень ПСА может отражать распространенность опухоли, однако не позволяет точно определить морфологическую стадию. Сочетание уровня ПСА, индекса Глисона и данных пальпации позволяет лучше предсказать морфологическую стадию, чем каждый из этих параметров в отдельности. Значение свободного простатоспецифичного антигена спорно: в одном из исследований определение содержания свободного ПСА помогало уточнить стадию при локализованных опухолях, однако другие работы этого не подтвердили. Разрешить этот вопрос помогут лишь углублённые исследования.
Для изучения состояния предстательной железы чаще всего применяют трансректальное УЗИ. Этот метод позволяет обнаружить лишь 60% опухолей и не всегда показывает прорастание капсулы. Почти у 60% больных со стадией Т3 УЗИ указывает на менее распространённый процесс. Ультразвуковые признаки прорастания капсулы — выпуклость, неровность и разрыв контура железы. Инвазия опухолевых клеток в семенные пузырьки — плохой прогностический признак, но информация о ней крайне важна для выбора метода лечения. При ТРУЗИ следует обращать внимание на эхоструктуру пузырьков (гиперэхогенность), их асимметрию, деформацию и расширение. Также о поражении семенных пузырьков свидетельствует утрата закруглённости и уплотнение у основания железы.
Эти признаки довольно субъективны, поэтому целиком полагаться на данные УЗИ нецелесообразно. Инвазия семенных пузырьков указывает на высокий риск местного рецидива и метастазов и для уточнения (перед операций) показана их биопсия. Начинать обследование с этой процедуры не следует, но если риск инвазии велик и от результата биопсии зависит выбор лечения, то её выполнение оправданно. Отрицательный результат не исключает микроскопической инвазии. Как правило, биопсию семенных пузырьков проводят при клинической стадии Т2b и выше и содержании ПСА более 10 нг/мл.
Результат считают положительным, если хотя бы один биоптат из основания предстательной железы содержит опухолевые клетки. Повысить точность клинического определения стадии позволяют не только дополнительные исследования, но и тщательный анализ результатов первичной биопсии (играют роль количество и протяжённость опухолевых очагов, инвазия капсулы). Имеет значение и степень дифференцировки: при индексе Глисона менее 6 опухоль в 70% случаев локализована.
Кровоток в предстательной железе при раке выше, чем в нормальной железе или при ее гиперплазии. После кастрации интенсивность кровотока в железе снижена. Перспективна разработка эходопплерографических карт для диагностики и мониторинга РПЖ, однако в настоящее время нет достоверных данных об использовании эходопплерографии в определении стадии местного процесса. Возможно применение этого метода для получения дополнительного материала при прицельной биопсии из очагов патологической васкуляризации.
Результаты визуализации РПЖ прямо зависят от технической оснащённости клиники и опыта специалиста. Именно поэтому все современные методы визуализации носят не определяющую, а уточняющую роль, и выбор метода лечения основан на совокупности данных клинического обследования и инструментальных исследований.
Наилучшими возможностями для визуализации структуры предстательной железы обладает МРТ. Современный стандарт обследования органов малого таза методом МРТ — применение эyдоректального датчика, позволяющего получить изображение с максимально возможным пространственным разрешением, составляющим 0,5—1 мм. Нагнетание воздуха в эндоректальный датчик обеспечивает чёткую визуализацию капсулы предстательной железы, ректопростатических углов и ректопростатической фасции Денонвилье. Применение эпдоректального датчика при МРТ не ограничивает визуализацию регионарных лимфатических узлов (вплоть до уровня бифуркации брюшной аорты).
Раку предстательной железы свойственна низкая интенсивность сигнала на Т2-взвешенных изображениях на фоне сигнала высокой интенсивности от неизменённой периферической зоны железы. Неправильная форма, диффузное распространение с масс-эффектом, нечёткие и неровные контуры — морфологические характеристики очагов низкой интенсивности сигнала в периферической зоне предстательной железы, позволяющие предположить неопластический характер поражения. При проведении динамического контрастирования очаги рака быстро накапливают контрастный препарат в артериальную фазу и быстро выводят препарат, что отражает степень ангиогенеза и, соответственно, степень злокачественности опухоли.
Низкая интенсивность сигнала также свойственна очагам постбиопсийных кровоизлияний, простатита, стромальной доброкачественной гиперплазии центральной зоны железы, фиброзно-рубцовым изменениям, фибромускулярной гиперплазии, последствиям гормональной или лучевой терапии. Магнитно-резонансная томография без динамического контрастирования не позволяет достоверно дифференцировать большинство перечисленных изменений и заболеваний.
Как отмечено выше, одна из основных задач любого метода визуализации при раке предстательной железы — определение объема поражения железы и распространения опухоли за пределы капсулы. Определение объёма опухоли важно в прогностическом отношении. Объём опухоли менее 4 см3 свидетельствует об отдалённых метастазах, а 12 см3 — о крайне высокой вероятности метастазов. По данным исследований, точность МРТ в обнаружении очагов неопластического поражения предстательной железы составляет от 50 до 90%. Чувствительность МРТ при определении локализации РПЖ составляет около 70—80%, при этом микроскопические очаги рака (фокусы) с помощью МРТ обнаружить невозможно.
Важнейшее преимущество эндоректальной магнитно-резонансной томографии — возможность определения локализации очагов неопластического поражения в зонах, недоступных другим методам диагностики, и уточнения характера и направления роста опухоли. Так, например, МРТ позволяет обнаружить очаги неопластического поражения в передних отделах периферической зоны предстательной железы, недоступных при трансректальной биопсии. В целом МРТ существенно дополняет данные ПРИ и ТРУЗИ о локализации опухоли.
Эндоректальная МРТ позволяет визуализировать капсулу железы, сосудисто-нервные пучки, семенные пузырьки, верхушку железы, перипростатическое венозное сплетение и определить локальную распространённость опухоли железы. Следует подчеркнуть, что пенетрацию капсулы считают микроскопическим признаком, и даже современные аппараты магнитно-резонансной томографии (эндоректальная катушка) не способны дать такую информацию. Возможно лишь получение данных о прорастании за пределы капсулы железы.
Критерии диагностики экстракапсулярной экстензии при МРТ:
- наличие собственно экстракапсулярной опухоли;
- неровность контура железы (деформация, ангулярность);
- асимметрия нейроваскулярных пучков;
- облитерация ректопростатических углов;
- широкий контакт опухоли с капсулой.
Самой высокой специфичности (до 95—98%) и точности результата МРТ достигают при обследовании пациентов среднего или высокого риска экстракапсулярной инвазии. Считают, что экстракапсулярная инвазия (по данным МРТ) указывает на нецелесообразность хирургического лечения и неблагоприятный прогноз заболевания. Гормональная или лучевая терапия не влияет на точность обнаружения экстракапсулярного распространения опухоли предстательной железы.
Основная трудность в обнаружении очагов рака и экстракапсулярного распространения опухоли — высокая вариабельность интерпретации томограмм разными специалистами. Первостепенная задача специалиста по лучевой диагностике — достижение высокой специфичности диагностики (даже в ущерб чувствительности) для того, чтобы не лишить операбельных пациентов шанса на проведение радикального лечения.
Сходство плотности раковой, гиперплазированной и нормальной ткани предстательной железы при КТ делает этот метод малопригодным для оценки местной распространённости опухоли. Прорастание в семенные пузырьки более важно, чем прорастание в капсулы, но и в этом случае КТ даёт информацию лишь при запущенном процессе. Однако этот метод активно применяют для разметки области воздействия перед лучевой терапией.
Медленное развитие лучевой диагностики в нашей стране привело к поздней диагностике РПЖ и, следовательно, к недостаточной распространённости радикальных методов лечения РПЖ (например, простатэктомии), малой доступности современных томографов и отсутствию соответствующих обучающих программ для специалистов по лучевой диагностике и урологов. Несмотря на то что КТ и магнитно-резонансная томография сейчас широко распространены, уровень оснащения кабинетов и образования специалистов по лучевой диагностике недостаточен для того, чтобы полученная информация стала определяющей при выборе метода лечения больных раком предстательной железы.
Регионарные лимфатические узлы (N)
Оценивать регионарные лимфатические узлы следует лишь в тех случаях, когда это напрямую влияет на лечебную тактику (обычно при планировании радикального лечения). Высокий уровень ПСА, опухоли Т2с-Т3а, низкая дифференцировка и периневральная инвазия сопряжены с высоким риском метастазирования в лимфатические узлы. Оценку состояния лимфатических узлов по уровню простатоспецифичного антигена считают недостаточной.
Необходимую информацию предоставляет лишь лимфаденэктомия (открытая или лапароскопическая). Недавние исследования расширенной лимфаденэктомии показали, что РПЖ не всегда поражает запирательные лимфатические узлы. При бессимптомных опухолях и уровне ПСА менее 20 нг/мл КТ подтверждает увеличение лимфатических узлов лишь в 1 % случаев. Применение МРТ или КТ оправдано при высоком риске метастазирования, так как специфичность этих методов достигает 93—96%. Однако даже положительный результат при их применении может быть ложным, и только пункция подозрительного лимфатического узла позволяет отказаться от лимфаденэктомии.
По данным ретроспективного анализа, размеры лимфатического узла не всегда свидетельствуют о наличии в нём метастазов, более информативным признаком считают асимметрию поражённых лимфатических узлов. В настоящее время только у 2—3% больных, перенёсших радикальную простатэктомию по поводу локального РПЖ, диагностируют метастазирование в лимфатические узлы на основании послеоперационного гистологического исследования.
В качестве методов обнаружения метастазирования в лимфатические узлы рекомендуют использовать позитронно-эмиссионную томографию (ПЭТ) и сцинтиграфию с мечеными антителами, но их применение пока ограничено в связи с недостаточной чувствительностью.
Для оценки риска поражения регионарных лимфатических узлов можно использовать номограммы Партина (2001). Номограммы — математические алгоритмы, которые используют для конкретного пациента или для группы больных. Эти таблицы позволяют определить вероятность местного распространения опухоли (на капсулу, семенные пузырьки) и поражения лимфатических узлов на основании клинической стадии, уровня ПСА и индекса Глисона.
В частности, они дают возможность выделить группу больных с низкой (менее 10%) вероятностью метастазирования в лимфатические узлы (при уровне ПСА более 20 нг/мл, стадии Т1-2а и индексе Глисона 2-6); в этой группе перед радикальным лечением состояние лимфатических узлов можно не уточнять. Оценить риск метастазирования в лимфатические узлы позволяет и обнаружение участков опухоли с выраженной анаплазией (4—5 баллов): если такие участки обнаруживают в четырёх биоптатах и более или они преобладают хотя бы в одном биоптате, риск достигает 20—45%. У остальных больных он не превышает 2,5%. Дополнительное обследование в таких случаях не требуется.
Отдалённые метастазы (М)
У 85% больных, умирающих от РПЖ, обнаруживают поражения осевого скелета. Костные метастазы возникают вследствие попадания раковых клеток с током крови в костный мозг, что приводит к росту опухоли и лизису костных структур. Распространённость костных метастазов влияет на прогноз, а их раннее обнаружение предупреждает врача о возможных осложнениях.
В 70% случаев метастазирование сочетается с повышением активности костного изофермента щелочной фосфатазы (ЩФ). Определение активности ЩФ и уровня простатоспецифичного антигена в подавляющем большинстве случаев позволяет обнаружить костное метастазирование. По данным многофакторного анализа, на эти показатели влияет лишь количество метастазов в кости. Важно, что активность костного изофермента ЩФ отражает степень поражения костей более точно, чем уровень ПСА.
Наиболее чувствительным методом обнаружения метастазов в кости считают сцинтиграфию (превосходит рентгенографию и определение активности щелочной и кислой фосфатазы). В качестве радиофармацевтического препарата лучше использовать дифосфонаты технеция, накопление которых в костях происходит намного активнее, чем в мягких тканях. Показана корреляция между полуколичественной оценкой поражения костей и выживаемостью.
Обнаружение отдалённых метастазов возможно в любом органе. Чаще они возникают в нерегионарных лимфатических узлах, лёгких, печени, головном мозге и коже. При соответствующих жалобах и симптомах для их обнаружения используют рентгенографию грудной клетки, УЗИ, КТ и МРТ. Тактика при подозрении на костное метастазирование представлена на схеме 4-1.

Схема 4-1. Диагностическая тактика при подозрении на костные метастазы
Самым надежным лабораторным показателем, помогающим в определении степени метастазирования, служит уровень ПСА. Показано, что его увеличение свыше 100 нг/мл — единственный параметр, достоверно указывающий на отдалённые метастазы. Определение уровня ПСА уменьшает число больных, нуждающихся в сцинтиграфии костей.
Вероятность обнаружения метастазов в кости при уменьшении уровня простатоспецифичного антигена очень низка. При отсутствии жалоб и исходном содержании ПСА менее 20 нг/мл, обнаружении высоко- и умереннодифференцированных опухолей от сцинтиграфии можно отказаться. В то же время при низкодифференцированных опухолях и прорастании капсулы показана сцинтиграфия (независимо от уровня ПСА).
Клинические рекомендации по диагностике рака простаты
Возможными признаками рака предстательной железы считают пальпируемое образование и повышение уровня ПСА. Пороговый уровень простатоспецифичного антигена не установлен, для мужчин моложе 65 лет нормальным считают содержание ПСА около 2—3 нг/мл. Диагноз требует гистологического подтверждения. Проведение биопсии и определение стадии необходимо в тех случаях, когда они влияют на дальнейшую тактику. При подозрении на рак предстательной железы показана биопсия под контролем УЗИ и получение 10—12 биоптатов (при увеличенной железе их может быть больше) при латеральном наклоне иглы.
В первую биопсию не рекомендуют включать переходную зону, так как в ней редко обнаруживают опухолевые клетки. Показания к повторной биопсии: пальпируемое образование в предстательной железе, увеличение содержания ПСА и тяжёлая дисплазия, обнаруженная при первой биопсии. Решение о последующих биопсиях принимают индивидуально. Перед проведением биопсии рекомендовано введение местного анестетика вокруг предстательной железы.
Оценку первичной опухоли проводят пальпаторно и, по показаниям, с помощью МРТ (при уровне ПСА более 10 нг/мл, индексе Глисона более 6). Учитывают также место отбора и количество биоптатов, содержащих опухоль, индекс Глисона и уровень простатоспецифичного антигена.
Искпючение метастазирования в лимфатические узлы необходимо для планирования радикального лечения. При опухолях Т1-2, содержании ПСА менее 20 нг/мл и индексе Глисона 2—6 риск метастазирования составляет менее 10%, что позволяет отказаться от дальнейшего обследования. Точный результат возможен лишь при удалении лимфатических узлов (лимфаденэктомии).
Для исключения костного метастазирования применяют сцинтиграфию. Она не показана при отсутствии жалоб, уровне ПСА менее 20 нг/мл и высокой или умеренной степени дифференцировки опухоли.
Читайте также:


